ICD-implantatie ICD-implantatie
- Isala
- Patiëntenfolders
- 5039-ICD-implantatie
Inwendige cardioverter defibrillator, transveneuze ICD, S-ICD en CRTD
ICD staat voor implanteerbare cardioverter defibrillator. Een ICD is een inwendige defibrillator voor mensen met kans op een gevaarlijke, onvoorspelbare ritmestoornis van de hartkamers. Het apparaat kan gevaarlijke hartritmestoornissen stoppen door het afgeven van een inwendige shock.
Voorafgaand aan de ICD-implantatie
Uw cardioloog heeft met u besloten dat u een ICD krijgt.
Om u zo goed mogelijk voor te bereiden op de opname, ingreep en de periode erna, vindt u hier overzichtelijk alle informatie. Ook voor uw naasten kan het zinvol zijn om deze informatie te lezen. Meer informatie vindt u ook op de website van Patiëntenvereniging STIN (Stichting ICD dragers Nederland). Voor meer informatie wijzen wij u graag op een aantal voorlichtingsfilms en folders van de Hartstichting.
Voorlichtingsfilm over de bloedsomloop en de bloedvaten:
Voorlichtingsfilm over hartritmestoornissen:
Lees ook meer in de folders van de Hartstichting over:
Een ICD implantatie bij Isala
Voorbereidende gesprekken
Vóór de ICD-implantatie hebben u en uw direct betrokkenen op de polikliniek een gesprek met de behandelend cardioloog over de ingreep en de periode erna. Als dit niet poliklinisch kan omdat u bent opgenomen op de afdeling cardiologie en de ICD ingreep tijdens die opname zal plaatsvinden, dan krijgt u de informatie tijdens uw verblijf op de afdeling.
Iedere patiënt is anders. Het kan dus gebeuren dat er wordt afgeweken van hetgeen u in deze informatie leest. Uw arts bespreekt dit dan met u en uw naasten. Onder het motto ‘Twee horen nu eenmaal meer dan één’ raden wij u aan om iemand (maximaal twee personen) mee te nemen naar deze gesprekken.
Is u iets niet duidelijk, vraagt u dan vooral om een nadere toelichting aan de desbetreffende zorgverlener. Als er zaken gebeuren die niet voldoen aan uw verwachtingen en die naar uw idee anders of beter kunnen, meld ons dit dan alstublieft. Uw suggesties en opmerkingen bieden ons de mogelijkheid om de zorg nog beter af te stemmen op de wensen en behoeften van onze patiënten.
Waarom een ICD?
U komt in aanmerking voor de implantatie van een ICD als u al eens een gevaarlijke ritmestoornis heeft gehad en overleefd. Daarnaast komt u in aanmerking voor een ICD wanneer u een vergroot risico loopt op het krijgen van een potentieel levensgevaarlijke ritmestoornis. Het gaat in beide gevallen om ritmestoornissen die in de hartkamers ontstaan.
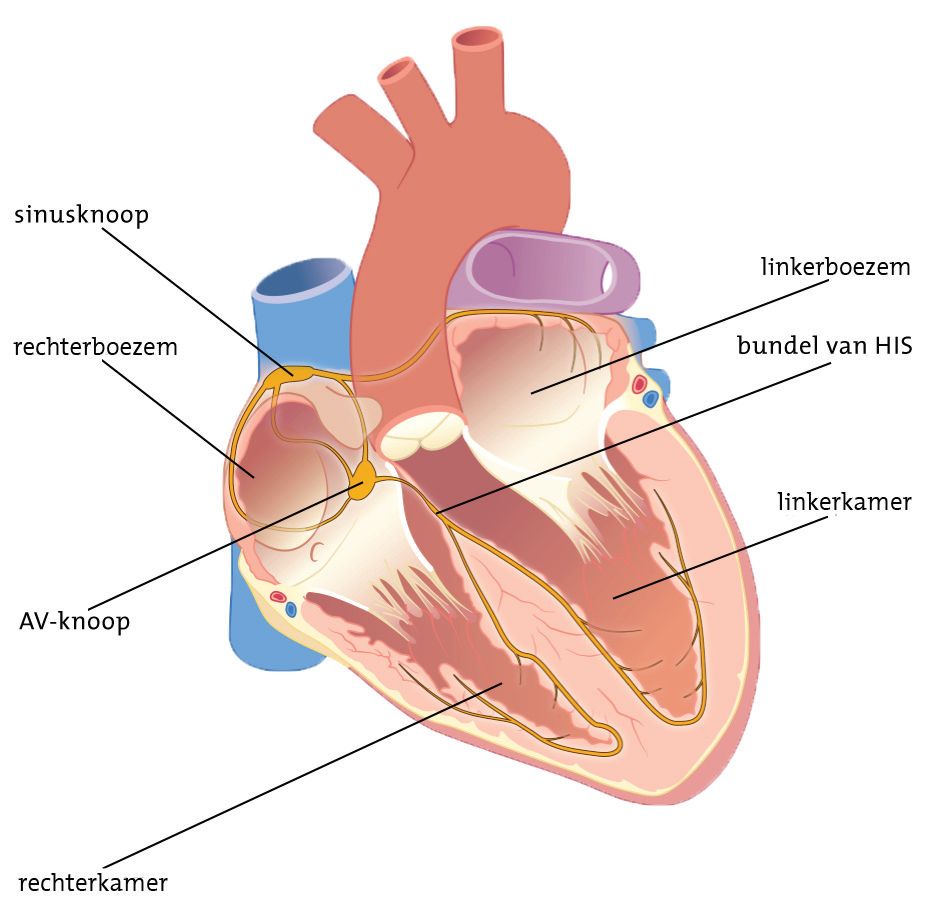
Soorten ICD’s
In Isala Hartcentrum worden verschillende typen ICD’s geplaatst. De cardioloog, arts-assistent of zaalarts bespreekt met u welk type voor u het meest geschikt is aan de hand van de geldende richtlijnen.
Transveneuze systemen
Transveneus wil zeggen dat de elektroden van de ICD door aderen naar het hart worden opgeschoven.
- ICD met 1 lead/elektrode
De shock elektrode komt in de rechterhartkamer. - ICD met 2 leads/elektrodes
De shock elektrode in de rechterkamer en een elektrode in de rechterboezem. - ICD met 3 leads/elektrodes
De shockelektrode in de rechterkamer, een elektrode in de rechterboezem en een elektrode (die meestal via de aders op het hart (de zogenaamde sinus coronarius) op de linkerkamer wordt geplaatst. Dit wordt ook wel cardiale resynchronisatie genoemd. Ongelijk samentrekkende hartkamers kunnen met behulp van een rechterkamerelektrode èn een linkerkamerelektrode de synchronie tussen de beide hartkamers herstellen waardoor het hart effectiever kan pompen.
Meer informatie vindt u in onder het kopje 'Cardiale resynchronisatie' van deze folder.
Subcutaan systeem: S-ICD
Om zeker te weten of u geschikt bent voor een S-ICD wordt met behulp van een speciaal gemaakt hartfilmpje (ECG) in liggende en staande positie gemeten of de S-ICD in staat is uw hartritme goed te 'lezen'.
Verschillen tussen S-ICD en transveneuze ICD's
- De S-ICD heeft een minder kwetsbare elektrode omdat deze niet door de bloedbaan hoeft en met de hartslag mee beweegt. Ook het risico op infectie in de bloedstroom is kleiner dan bij de transveneuze systemen.
- De S-ICD heeft geen uitgebreide pacemakerfunctie.
- De S-ICD kan alleen een ritmestoornis verhelpen met een shock en niet met pacemakerpulsjes.
De levensduur van de ICD's en S-ICD's is afhankelijk van het type en zal gemiddeld rond de 6 tot 8 jaar zijn.
Voor meer informatie wijzen wij u graag op twee animatiefilms over plaatsing van elektrodes bij implantatie van een ICD.
Cardiale resynchronisatietherapie
Wanneer de hartkamers ongelijktijdig samentrekken (dissynchroon) kan dat ten koste van de pompkracht van het hart gaan. Meestal is er, behalve het ongelijktijdig samentrekken van de hartkamers, ook sprake van ongelijkmatige bewegingen van de wanden van de linkerhartkamer.
De ongelijkheid tussen beide hartkamers kan worden vastgesteld door een hartfilmpje en echo-onderzoek van het hart. Ook een MRI-onderzoek van het hart kan deze ongelijkheid aantonen.
Hartfalen
Als er sprake is van deze ongelijkheid tussen de beide hartkamers, kan dat bij mensen met een verzwakt hart leiden tot tekenen van hartfalen. Tekenen van hartfalen zijn:
- kortademigheid
- vermoeidheid
- vocht vasthouden
Patiënten met hartfalen en een verzwakt hart waarvan de beide hartkamers niet synchroon samentrekken, kunnen in aanmerking komen voor het opheffen van de ongelijkheid tussen de hartkamers. Dit noemt men ook wel cardiale resynchronisatietherapie, afgekort: CRT.
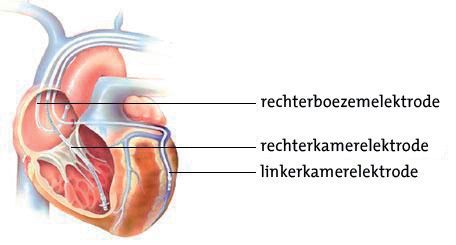
Het resynchroniseren gebeurt door het implanteren van een biventriculaire ICD. Biventriculair wil zeggen: de beide hartkamers (ventrikels) betreffend. Bij de implantatie wordt, naast de gebruikelijke pacemakerelektrodes die in de rechterboezem en/of rechterhartkamer worden geplaatst, een extra elektrode meestal via de aders van hart geplaatst op de linkerkamer van het hart (zie afbeelding 2).
Als deze ongelijkheid er niet is, dan heeft het plaatsen van een linkerkamerelektrode geen nut.
De elektrode in de rechterhartkamer en de elektrode op de linkerhartkamer worden zo geprogrammeerd dat ze gelijktijdig een pacemakerpulsje aan het hart afgeven. Doordat de hartkamers door de pacemakerpulsjes worden aangezet tot samentrekken, wordt de ongelijkheid opgeheven.
Let op deze uitzonderingen:
- wanneer er sprake is van een chronische boezemritmestoornis wordt er géén elektrode in de rechterboezem geplaatst.
- een biventriculaire ICD kàn worden geplaatst als er nog geen ongelijkheid is tussen de hartkamers, maar omdat die er zal komen. Bijvoorbeeld bij een ablatie van de bundel van His bij hardnekkig boezemfibrilleren.
Hierover leest u meer in de folder Boezemfibrilleren.
Doel van CRT
Meestal kan het hart, na implantatie van een biventriculaire ICD of pacemaker, effectiever pompen waardoor de klachten van hartfalen verminderen.
Mogelijke voordelen van de behandeling zijn:
- betere kwaliteit van leven
- minder klachten van hartfalen
- meer vermogen voor inspanning en andere lichamelijke activiteiten
- vermindering van ziekenhuisopnames
- verlenging van de levensduur
Resultaatverwachtingen van CRT
Onderzoek heeft uitgewezen dat zeventig tot tachtig procent van de mensen die een biventriculaire pacemaker geïmplanteerd krijgen, hiervan profijt hebben. Na implantatie kan het enkele maanden duren voordat u merkt dat uw klachten afnemen. Uw hart moet als het ware wennen aan de nieuwe manier van samentrekken van de hartkamers.
De behandeling kan een betere kwaliteit van leven bieden. Het is echter geen vervanging van de behandeling met medicijnen en de aanpassingen van uw leefgewoonten. Uw medicijngebruik en aangepaste leefstijl moet u dan ook gewoon blijven voortzetten volgens het voorschrift van uw arts.
Risico’s en complicaties
In het algemeen vindt de ingreep onder plaatselijke verdoving plaats. In sommige gevallen is het medisch noodzakelijk om de ingreep onder algehele verdoving (narcose) te laten plaatsvinden. De arts bespreekt dit met u. De arts vertelt u ook over de mogelijke complicaties bij het plaatsen van een ICD. Hoewel de risico’s daarop klein zijn, is het wel noodzakelijk dat hij u daarover informeert.
Risico’s tijdens de implantatie
- klaplong
- stimulatie van het middenrif (hikken)
- perforeren van de hartwand
Risico’s na de implantatie
- nabloeden
- loslaten van de elektrode
- infectie
- onterechte ICD shocks
Op de lange termijn kunnen er beschadigingen aan de ICD elektroden ontstaan zoals breuken in de geleiders of beschadiging van de isolatie. Dit komt onder andere doordat de elektroden continu in beweging zijn. Vaak wordt dit tijdens de ICD controles vastgesteld. Meestal dient de elektrode dan vervangen te worden door een nieuwe electrode. Een breuk in de shock elektrode kan soms ook de oorzaak zijn van onterechte ICD shocks.
Voorbereidende onderzoeken
Bij een geplande implantatie krijgt u enkele weken vóór de ingreep telefonisch of per brief een uitnodiging voor het zogeheten preklinische traject. Op die dag staan enkele voorbereidende onderzoeken die u hieronder vindt.
Het is mogelijk dat de beschreven onderzoeken niet allemaal bij u uitgevoerd hoeven te worden. Op de afdeling waar u zich moet melden, geeft de verpleegkundige u informatie over de onderzoeken die u ondergaat.
ECG/hartfilmpje
Dit is een elektrocardiogram, een hartfilmpje.
Bloedonderzoek
Er wordt een algemeen bloedonderzoek verricht, onder andere om te bepalen hoe de stolling van het bloed is en of er tekenen zijn van een infectie.
Echocardiografie
Dit onderzoek verschaft nadere informatie over de verschillende delen en functies van het hart, bijvoorbeeld over de hartkleppen en de pompfunctie van de hartkamers.
Thoraxfoto
Dit is een röntgenfoto van hart en longen.
Hartkatheterisatie
Dit onderzoek maakt de kransslagaders en de pompkracht van de linkerhartkamer met behulp van contrastvloeistof zichtbaar op röntgenfoto’s.
Rechtskatheterisatie
Een drukmeting in de rechterharthelft en de longslagader. Dit onderzoek vindt plaats om de bloeddruk in het hart en het zuurstofgehalte in het bloed vast te stellen.
Elektrofysiologisch onderzoek (EFO)
Dit onderzoek heeft twee doelen:
- het onderzoeken van het geleidingssysteem van het hart; om geleidingsstoornissen op te sporen en in kaart te brengen
- het onderzoeken van de elektrische stabiliteit; dit betekent dat tijdens het onderzoek ritmestoornissen kunnen worden opgewekt
MRI scan
MRI of CT scan van het hart en de longen
Subclavia angio
Als u al een ICD of pacemaker heeft, kan uw cardioloog adviseren om een ektrode bij te plaatsen. In dit geval volgt een onderzoek om te kijken of er in de ader onder uw sleutelbeen voldoende ruimte is voor een extra elektrode. Tijdens dit onderzoek wordt een kleine hoeveelheid contrastmiddel door een infuusnaald in de ader gespoten terwijl er een röntgenopname wordt gemaakt. Dit onderzoek heet een subclavia angio. Het wordt doorgaans enkele weken vóór de geplande ingreep verricht tijdens een dagopname, in combinatie met eventuele andere vooronderzoeken.
Voorlichtingsbijeenkomst
Op de dag waarop u het preklinische traject ondergaat, verzorgt de physician assistant voor u een informatieve presentatie over de ICD. Zij is gespecialiseerd in de ICD-behandeling en gaat in op de werking van het hart, de voorbereiding op de ICD-implantatie, de ingreep zelf en de periode erna.
De physician assistant (PA) is opgeleid om een aantal taken van een arts of specialist over te nemen. De PA’s zijn werkzaam op de verpleegafdelingen van de cardiologie en op de poli cardiologie.
Het preklinisch traject vindt doorgaans een aantal weken voor de implantatie plaats.
Als u opgenomen bent in het ziekenhuis en in afwachting bent van een ICD implantatie, kan de PA langskomen op de afdeling voor het beantwoorden van vragen.
Opname in Isala
Voor een ICD-implantatie wordt u in principe drie dagen en twee nachten opgenomen. In ieder geval wanneer u bloedverdunners van de trombosedienst gebruikt. Als dat niet het geval is, duurt de opname soms twee dagen en een nacht.
Als u al een ICD heeft en alleen de batterij moet worden vervangen, dan duurt de opname meestal ook twee dagen en een nacht.
Wat neemt u mee?
- nachtkleding
- toiletspullen
- al uw medicijnen
Oproep voor opname
Uw opnamedatum is onder andere afhankelijk van de planning, de vooronderzoeken en de wachtlijst. Een week voor de geplande opname krijgt u van ons telefonisch bericht. U hoort waar en hoe laat u zich in het ziekenhuis moet melden. Ook krijgt u instructies over het gebruik van bloedverdunners. De arts bepaalt of deze gestopt moeten worden of dat u ze in een aangepaste dosering kunt doorgebruiken. Indien van toepassing wordt de trombosedienst op de hoogte gebracht van de geplande ingreep. Na de ingreep blijft het medicatiegebruik doorgaans onveranderd. Dit wordt bij ontslag met u besproken.
Helaas gebeurt het weleens dat het tijdstip van de ingreep kan veranderen. Bijvoorbeeld door tussenkomst van een spoedopname of doordat de voorgaande ingreep uitloopt. Het kan ook zo zijn dat de ingreep op het laatste moment wordt uitgesteld omdat bij u de situatie niet optimaal is. Dit is het geval bij:
- afwijkende stollingswaarden
- tekenen van een infectie zoals koorts
Op de verpleegafdeling
Niet alle opgenomen patiënten ondergaan een ICD-implantatie. Er worden ook patiënten opgenomen die andere hartproblemen hebben. Op de zalen wordt gemengd verpleegd, dat wil zeggen dat op één zaal zowel mannen als vrouwen kunnen liggen met verschillende hartproblemen.
Op de cardiologische verpleegafdelingen werkt een vast team van verpleegkundigen van wie een aantal een specialisatie heeft gedaan in de cardiologie. Naast verpleegkundigen, stagiaires , artsen en physician assistants werken er zorgkundigen, brancardiers, een voedingsassistente en een afdelingssecretaresse.
Praktische informatie
- Op de cardiologische verpleegafdelingen mag niet worden gerookt.
- Tijdens uw verblijf mag u de afdeling meestal niet verlaten, omdat uw hartritme in sommige gevallen wordt bewaakt via een monitor. Dit heeft te maken met de reden (indicatie) waarom u een ICD krijgt. Bij het verlaten van de afdeling verliezen wij dit signaal.
Fotoboek
Hoe kunt u zich voorbereiden en wat kunt u verwachten tijdens uw opname op de afdeling? De fotoreportage geeft u een beeld van de voorbereidingen, de ingreep, onze afdeling en de dagelijkse handelingen. Bekijk het fotoalbum onderaan deze pagina.
De dag van de implantatie
Tijdens de opname maakt u op de dag van de implantatie kennis met de verpleegkundige en zaalarts of physician assistant. Zij bespreken met u of u de informatie heeft begrepen die u vóór de opname heeft gekregen. Ook bereiden zij u verder voor op de ingreep. Zij zullen eventueel aanvullend onderzoek doen zoals luisteren naar hart en longen, meten van lengte en gewicht en bloedonderzoek.
Nuchter
Op de dag van de ingreep moet u nuchter zijn, tenzij dit anders met u wordt afgesproken. Dit betekent dat u voor de ingreep niet mag eten en drinken.
Voorbereiding
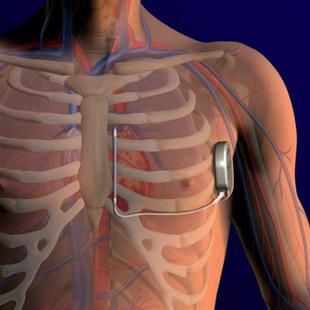
De verpleegkundige van de afdeling meet uw bloeddruk, hartslag en temperatuur en brengt een infuusnaald bij u in. In principe wordt de ICD onder de huid van uw linkersleutelbeen geïmplanteerd.
Om infecties te voorkomen, krijgt u een uur voor de ingreep antibiotica via het infuus toegediend. U krijgt een jasje van het ziekenhuis aan. De verpleegkundige brengt u in uw bed naar de katheterisatiekamer, waar de ingreep plaatsvindt.
Sedatie
In het algemeen vindt de implantatie van de ICD onder plaatselijke verdoving plaats, maar het kan ook onder toediening van sedatie*. De cardioloog bespreekt deze opties met u.
De implantatie van de S-ICD vindt onder toediening van sedatie plaats.
In sommige gevallen is het medisch noodzakelijk om de ingreep onder algehele verdoving (narcose) te laten plaatsvinden. De arts bespreekt dit met u.
*Sedatie is een vorm van anesthesie waarbij het bewustzijn wordt verlaagd. U krijgt een slaapmiddel (een zogenaamde sedativum) toegediend. Bij sedatie raakt u in slaap, maar de slaap is minder diep dan bij narcose. U hoeft niet te worden beademd zoals bij een narcose. Ook blijven uw reflexen intact. De meeste mensen herstellen vlot na een sedatie en zijn snel goed wakker.
Tijdens de implantatie
Om u een goed beeld te geven van de implantatie, beschrijven we hieronder stap voor stap hoe de implantatie van de ICD in zijn werk gaat.
- U ligt op een behandeltafel en wordt aangesloten aan bewakingsapparatuur.
- Uw bloeddruk wordt gemeten door middel van een bloeddrukmeter om uw arm en ook uw hartritme is tijdens de ingreepcontinu op een monitor in beeld en wordt op die manier bewaakt.
- De huid rond het te opereren gebied wordt indien nodig geschoren, gedesinfecteerd met jodium en vervolgens afgedekt met een steriel laken, zodat een steriel werkveld ontstaat voor de artsen.
Procedure voor het implanteren van een transveneuze ICD
- Een transveneuze ICD wordt enkele centimeters onder het sleutelbeen van de linker schouder geïmplanteerd.
- De implantatie van een transveneuze ICD vindt onder plaatselijke verdoving plaats, tenzij dit anders met u is afgesproken.
- Met behulp van röntgenopnamen worden de elektroden via een ader (vene) in het hart en door de hartklep gebracht. Afhankelijk van de hartziekte worden één, twee of drie elektroden in het hart gebracht. Vervolgens worden de elektroden op een goede positie in het hart aan de hartwand meestal door middel van een klein schroefdraadje bevestigd (zie afbeelding 2).
- Zodra de elektroden zijn geplaatst worden er metingen verricht. Tijdens deze metingen kan uw hartslag wat anders aanvoelen.
- De ICD zelf wordt onder het sleutelbeen geïmplanteerd. Hiervoor zal de cardioloog onder de huid of borstspier ruimte creëren, de zogenaamde ‘pocket’ waarin de ICD past. Ondanks de verdoving kan dit soms wat pijnlijk zijn.
- Tijdens de ingreep kunt u een ‘schroeilucht’ ruiken, die wordt veroorzaakt door het dichtbranden van de bloedvaatjes met een elektrisch mesje om het bloeden te stelpen.
- Bij het sluiten van de huid wordt gebruik gemaakt van oplosbare hechtingen.
Procedure voor het implanteren van S-ICD
- Anders dan bij een transveneuze ICD wordt de pulsgenerator (het apparaat) aan de linkerzijde van de borst onder de arm geïmplanteerd, en wordt de elektrode net onder de huid boven het borstbeen geïmplanteerd.
- Op basis van anatomische oriëntatiepunten wordt de S-ICD-elektrode onder de huid geplaatst. Voor het S-ICD-systeem hoeven geen elektroden in het hart te worden geïmplanteerd.
- De S-ICD laat het hart en de bloedvaten onberoerd.
- De implantatie van een S-ICD vindt onder algehele narcose plaats.
- De S-ICD wordt tijdens de ingreep getest. Dat wil zeggen dat, onder narcose, het hart kunstmatig in de ritmestoornis wordt gebracht en de S-ICD met een shock het ritme hersteld.
- De ingreep duurt ongeveer 45 minuten.
- Bij het sluiten van de huid wordt gebruik gemaakt van oplosbare hechtingen.
Graag geven wij u een kijkje de Hartkatheterisatiekamer [link naar 360 graden foto volgt binnenkort] waar een ICD of pacemaker geplaatst wordt. Bij het ondergaan van een operatie weet u zo waar u terechtkomt en welke zorgverleners er werken.
Na de ingreep
In de onderstaande tekst bedoelen we met ICD zowel de transveneuze ICD als de S-ICD.
Normaal gesproken gaat u direct na de ingreep weer terug naar de verpleegafdeling. Op de afdeling gebeurt het volgende:
- Er wordt een hartfilmpje gemaakt.
- Uw bloeddruk, hartritme en temperatuur worden regelmatig gecontroleerd.
- U krijgt gedurende enkele uren een zandzakje op de wond om de kans op een nabloeding te verminderen.
- De wond wordt regelmatig geïnspecteerd.
- U krijgt pijnbestrijding toegediend.
- U krijgt eventueel nogmaals antibiotica toegediend.
Als u volledig wakker bent en u voelt zich goed, mag u weer eten en drinken. Na het uitwerken van de lokale verdoving kunt u pijn ervaren; hiervoor heeft de arts u medicijnen voorgeschreven.
Na ongeveer drie tot vier uur bedrust mag u in beweging komen (mobiliseren). Beweegt u hierbij de arm aan de aangedane zijde zo min mogelijk. Is uw ICD onder de spier geplaatst, dan kan de wond wat langer pijnlijk zijn. Zonodig kunt u de arm ontlasten door een mitella te dragen; de verpleegkundige van de afdeling geeft u hierover nadere instructies.
Op de dag na de ingreep:
- wordt een röntgenfoto gemaakt van de borstkas om vast te stellen of de ICD en de bedrading op de juiste plek liggen en om een klaplong uit te sluiten
- wordt de ICD doorgemeten door een technicus van de functieafdeling
- krijgt u van de technicus een pasje met technische gegevens van uw ICD
- wordt u na het doormeten van de ICD afgekoppeld van de monitor die uw hartritme registreert, tenzij de cardioloog anders bepaalt
- krijgt u van de technicus, als het van toepassing is, uitleg over een thuismonitor. Met een thuismonitor kan de ICD op afstand worden uitgelezen. Niet iedereen komt in aanmerking voor een thuismonitor
- kunnen sommige ICD's een signaal afgeven door piepen of trillen. Als dit voor uw ICD van toepassing is, wordt u hierover geïnformeerd door de technicus.
Als de ingreep zonder complicaties is verlopen, is het gebruikelijk dat u de eerste of tweede dag na de ingreep ‘met ontslag’ mag, hetzij terug naar het ziekenhuis waar u vandaan komt, hetzij naar huis.
De zaalarts of physician assistant bepaalt op basis van de röntgenfoto, de informatie van de technicus en de bevindingen van de verpleegkundige of u het ziekenhuis kunt verlaten. Als u zich in orde voelt en het wondje bij het sleutelbeen ziet er goed uit, dan kunt u meestal in de loop van de ochtend naar huis.
Medicijnen
Als u de bloedverdunnende medicijnen van de trombosedienst gebruikt, krijgt u van de verpleegkundige te horen welke dosering u moet gebruiken op de dagen na ontslag. Daarna krijgt u een nieuwe doseringskalender thuisgestuurd.
Vóór ontslag heeft u een gesprek met de verpleegkundige. Zij gaat na of de gegeven informatie door de zaalarts of physician assistant duidelijk is en bereidt u verder voor op het ontslag. Zo geeft zij u richtlijnen voor deelname aan het verkeer en vertelt zij u hoe u de wond thuis kunt inspecteren en verzorgen.
Voordat u naar huis gaat, krijgt u de volgende papieren mee:
- voorlopige brief voor uw huisarts
- recepten, als uw medicatie is aangepast
- medicijnkaart
Over de controleafspraak bij de ICD-technicus en uw cardioloog of physician assistant krijgt u thuis bericht.
Hechtingen
Het wondje van de ICD ingreep zijn met oplosbare hechtingen gesloten. U hoeft niet naar de huisarts om deze te laten verwijderen. Krijgt u in de weken na de ingreep koorts, koude rillingen en lijkt het wondje ontstoken, neem dan contact op met Isala.
Controle
Na de ingreep moet uw ICD met enige regelmaat worden gecontroleerd. De technicus kijkt of uw ICD technisch in orde is, zo nodig wordt deze anders ingesteld. Een controle duurt vijftien tot dertig minuten. De eerste ICD-controle vindt twee weken of twee maanden na de implantatie plaats. Uitgebreide informatie vindt u in de bijlage van deze folder. Daarna volgens afspraak een of twee maal per jaar in principe bij Isala in Zwolle.
Herstel thuis
Na uw ontslag uit het ziekenhuis gaat het verdere herstelproces thuis door. Van tevoren is moeilijk te zeggen hoe dit proces verloopt. Dit verschilt van persoon tot persoon. Gun uzelf de tijd om vertrouwd te raken met uw ICD.
Meer informatie over het herstel en de leefregels na een ICD-implantatie kunt u vinden op de website www.stin.nl (Stichting ICD dragers Nederland), een actieve patiëntenvereniging van en voor ICD-dragers.
Hartrevalidatie
Veel patiënten zijn na een ingreep aan het hart erg onzeker over hun lichaam. Wat kan ik wel, wat kan ik niet? Thuis komen de vragen over bewegen, voeding, werk en leefstijl. Vaak kunt u en mag u meer dan u denkt. Het is ook belangrijk dat u nieuwe klachten voorkomt.
In Zwolle kunt u een hartrevalidatieprogramma volgen bij het Isala Harthuis. Wij bekijken samen met u wat het beste past bij uw persoonlijke doelen en situatie. Dit doen we volgens de Richtlijn Hartrevalidatie van de Nederlandse Hartstichting.
Na uw behandeling in Isala bespreekt uw cardioloog met u de mogelijkheid om een hartrevalidatieprogramma te volgen. Als dat niet het geval is vraag dat dan gerust.
Lees voor meer informatie ook de folder Hartrevalidatie.
Afspraak voor ICD-controle
Een technicus moet met enige regelmaat uw ICD controleren. Er is geen specifieke voorbereiding nodig. Soms maakt laborant(e) voorafgaand aan de ICD-controle een hartfilmpje. Als u aansluitend aan de ICD-controle naar de cardioloog of physician assistant gaat, moet u een overzicht van uw huidige medicijngebruik meebrengen.
De controle
Tijdens de ICD-controle wordt uw ICD gecontroleerd op de juiste werking. De technicus kijkt of de ICD technisch in orde is. Tijdens het doormeten van uw ICD plaatst de technicus in de meeste gevallen een aantal elektroden op uw armen en benen om zodoende uw hartritme te observeren tijdens de controle.
Daarna verricht de technicus met behulp van diverse apparatuur verschillende metingen aan uw ICD. Zo nodig wordt de ICD anders ingesteld.
Daarnaast wordt in het geheugen van de ICD gekeken of zich in de afgelopen tijd nog ritmestoornissen hebben voorgedaan. Als dit het geval is, kijkt de technicus ook of de ICD op de juiste manier hierop heeft gereageerd. Misschien vraagt de technicus u om een aantal testjes te doen, zoals een stukje lopen of de handen tegen elkaar aan te drukken.
Heeft u alleen een afspraak bij de technicus, dan worden de gegevens van uw ICD in uw dossier opgeborgen. Het onderzoek is niet pijnlijk; wel kan uw hartslag anders aanvoelen tijdens het verrichten van de metingen. De controle duurt vijftien tot dertig minuten.
Thuismonitoring
Bent u aangesloten bij een thuismonitoring-netwerk, dan kan de ICD-technicus op afstand gegevens uit uw ICD bekijken. Bij thuismonitoring verzendt uw ICD de gegevens vanaf uw huis. Dat gebeurt via een thuismonitor, een kastje dat u thuis installeert.
De monitor verzendt gegevens van uw ICD via een telefoonlijn, kabel of satellietverbinding naar een (beveiligde) centrale computer. Vervolgens kan de ICD-technicus met een inlogcode via het internet de verzonden gegevens van uw ICD bekijken.
Afhankelijk van uw behandeling is de folder Controle van de ICD door thuismonitoring voor u interessant.
Afspraak bij de cardioloog
Als u aansluitend aan de controle door de technicus een afspraak bij de cardioloog of physician assistant heeft, dan krijgt u van de technicus de meetgegevens van uw ICD mee.
Vervolgcontrole
Van de technicus of de cardioloog krijgt u een afsprakenkaartje waarop staat wanneer u de volgende afspraak kunt maken bij de balie van de polikliniek Cardiologie.
Wat moet u doen als ...?
U belt 112 of de afdeling Spoed van Isala als:
- uw ICD één of meerdere shocks afgeeft en u zich daarna onwel voelt
- u één of meerdere wegrakingen heeft gehad (bewusteloosheid)
Geef altijd door dat u shocks heeft gehad van uw ICD.
Afdeling Spoed, 088 624 41 92, bereikbaar 24 uur per dag.
U belt de polikliniek Cardiologie als:
- uw ICD één shock heeft afgegeven en u daarna geen klachten heeft
- u denkt dat de ICD een shock heeft afgegeven, maar u weet het niet zeker
- uw ICD een piep- of trilsignaal afgeeft (afhankelijk van type ICD). Laat u doorverbinden met de ICD-technicus
- u vragen heeft over de werking van uw ICD of thuismonitor. Belt u in dit geval tijdens kantoortijden met de polikliniek Cardiologie. Vraagt u naar de ICD-technicus.
ICD en overlijden
Een ICD vraagt rond het overlijden van de drager om een aantal specifieke maatregelen. Voor de volledigheid zetten wij deze hieronder op een rij:
- De levensreddende functie van de ICD kan dan het sterven op natuurlijke wijze in de weg staan. Tijdens het stervensproces kunnen ongewenste en pijnlijke shocks door de ICD worden afgegeven. Ook na het overlijden kan de ICD nog shocks afgeven, met onwillekeurige bewegingen van het lichaam als gevolg. Dit kan voor de aanwezigen als ongewenst en belastend worden ervaren. Om deze reden is het goed de ICD in ieder geval voordat het stervensproces begint uit te schakelen.
Lees voor meer informatie de folder ICD en het levenseinde, een initiatief van de Nederlandse Vereniging voor Cardiologie (NVVC). - Bij patiënten die thuis of in het ziekenhuis terminaal zijn, is het mogelijk om de ICD uit te zetten, waarbij de pacemakerfunctie aan blijft. Het is wel belangrijk dat dit door de behandelende cardioloog met patiënt en familie goed wordt besproken en dat dit ook wordt vastgelegd in het medisch dossier.
- Na het overlijden is het wenselijk dat de ICD wordt verwijderd. De nabestaanden dienen aan de begrafenisondernemer door te geven dat de overledene een ICD draagt.
- Ook als de overledene wordt gecremeerd, is het belangrijk dit voor de crematie aan de uitvaartbegeleider door te geven.
- Wanneer een overleden ICD-drager deelneemt aan een wetenschappelijk onderzoek of studie, dan is het nodig dat de gegevens die nog op de ICD staan, worden uitgelezen. Het is in deze gevallen belangrijk het overlijden aan het ziekenhuis door te geven.
Praktische informatie voor ICD-dragers
Hoe kunt u uw leven weer oppakken wanneer u thuiskomt met een ICD? De meeste mensen ervaren hun ICD positief. Veel activiteiten kunt u met een ICD weer gewoon doen. Toch kunt u uw ICD niet helemaal negeren. Bepaalde dingen kunt u beter niet doen met een ICD.
Lichamelijke inspanning
De eerste zes weken na de ICD-implantatie is het belangrijk om rustig aan te doen. U mag uw arm dan nog niet boven uw hoofd tillen en u mag geen zware gewichten tillen.
Na 6 weken tot 8 weken kunt u weer veel doen. Met een ICD kunt u ook gewoon sporten. Wel zijn er bepaalde sporten die u beter niet kunt doen. Contactsporten zoals rugby, karate en judo worden afgeraden omdat daardoor ICD kan beschadigen. Tennissen, volleyballen en roeien zijn sporten die u beter niet te vaak kunt doen.
Verder is het belangrijk te beseffen dat u nog steeds een hartritmestoornis kunt krijgen waarbij u bewusteloos kunt raken. Daarom wordt het afgeraden om alleen te gaan zwemmen of sporten te beoefenen waarbij u ongelukkig kunt vallen.
Werkhervatting
In de meeste gevallen kunt u met uw ICD weer gewoon aan het werk. In sommige gevallen kan werkhervatting problemen opleveren. Bijvoorbeeld wanneer u voor uw werk veel moet rijden, lichamelijk zwaar werk moet doen of moet werken met bepaalde apparatuur die schadelijk kan zijn voor uw ICD. In deze gevallen kunt u samen met uw Arbo-arts en cardioloog bekijken of u uw oude werkzaamheden kunt hervatten of niet.
Magnetische velden
De moderne ICD’s zijn goed beschermd tegen invloeden van buitenaf. Sterke magnetische velden of magneten die dicht bij uw ICD geplaatst worden kunnen uw ICD echter tijdelijk storen. Gebruik daarom geen magnetische naambordjes of corsages en bewaar magnetische voorwerpen zoals uw mobiele telefoon niet in uw borstzakje dichtbij uw ICD.
Ook kunt u de volgende voorwerpen beter vermijden met een ICD:
- Elektrolyse (ontharing)
- Massagestoel
- Magnetische matrassen/stoelen
- Powerplate/trilplaat
- Lichaamsvet-weegschalen
- Electrische wapenstok/lasergun
- Krachtstroomgeneratoren
- Wii balanceboard
Gewone huishoudelijke apparaten, telefoons, computers en multimedia apparatuur kunt in principe veilig gebruiken mits de apparatuur in goede technische staat zijn en u ze op minimaal 15 centimeter afstand houd van uw ICD.
Door veiligheidspoortjes in winkels lopen is geen probleem. Loop er wel snel doorheen en ga er niet tegenaan leunen. De poortjes kunnen reageren met de metalen onderdelen in uw ICD.
Griepprik
Het halen van de griepprik liever niet in de eerste maand na de ICD-implantatie.
Reizen
Na een periode van 8 weken kunt u gerust met een ICD op reis. De fabrikant van de ICD heeft een recente lijst van ziekenhuizen in de omgeving van uw bestemming, voor het geval u een shock of problemen met uw ICD krijgt. Gaat u naar een bestemming waar geen ziekenhuizen zijn, dan is dit op eigen risico.
De controlepoortjes op het vliegveld zullen vrijwel zeker reageren op uw ICD. Vraag daarom om een handmatige controle zonder magneetstaaf. Meestal zal dit geen probleem zijn, zeker niet wanneer u uw ICD-pas toont.
Autorijden
Autorijden als ICD-drager is mogelijk na een wettelijke wachttijd nà de implantatie van de ICD. De wachttijd is twee weken of twee maanden, dat hangt af van de reden dat u de ICD heeft gekregen. Voor specifieke regelgeving verwijzen wij u naar de bijlage Autorijden.
Varen
Als ICD-drager mag u alleen voor pleziervaart gebruik maken van een klein vaarbewijs.
Voor actuele informatie zie:
- www.STIN.nl onder vaarbewijzen
- www.VAMEX.nl
Onzekerheid
Uw ICD kan u een schok geven wanneer uw hart dit nodig heeft. Tijdens een schok worden uw spieren krachtig samengetrokken. Dit geeft een onprettig gevoel. Zeker wanneer u meerdere shocks achter elkaar krijgt kan dit u angstig maken. Het is echter belangrijk om te weten dat uw ICD u de shock geeft om uw leven te redden en dat u zich na de shock weer normaal voelt.
Wanneer u zich onzeker voelt over uw ICD is het goed om dit te bespreken met de mensen om u heen. Contact met lotgenoten kan hierbij helpen. Harteraad is een patiëntenvereniging voor mensen met hart en vaataandoeningen waarbij u met lotgenoten in contact kan komen of kan lezen over de ervaringen van lotgenoten. Onder het kopje ‘Wat moet u doen als..’ vindt u meer contactgegevens van patiëntenverenigingen.
Wanneer u merkt dat uw ICD veel zorgen bij u oproept heeft u misschien behoefte aan professionele hulp. Uw arts kan u doorverwijzen naar een psycholoog of maatschappelijk werker die ervaring heeft met dragers van een ICD.
Lotgenotencontact en professionele hulp zijn ook beschikbaar voor uw partner. Ook voor hem of haar kan het moeilijk zijn dat u een ICD draagt.
Wilt u meer weten over wat wel en niet mag met een ICD? Overleg met uw cardioloog of pacemakertechnicus of kijk op de site van de hartstichting of van patiëntenvereniging Harteraad.
Patiëntenverenigingen en meer informatie
Er zijn verschillende (patiënten)verenigingen. U kunt bij daar terecht voor meer informatie en lotgenotencontact.
STIN / Stichting ICD-dragers Nederland
Smitsven 18
1504 AM Zaandam
(075) 785 03 92
www.stin.nl
Patiëntenvereniging Harteraad / Nederlandse Hartstichting
Prinses Catharina Amaliastraat 10
2496 XD Den Haag
088 - 1111 600
www.harteraad.nl
www.hartstichting.nl
Hartwijzer
Nederlandse Vereniging voor Cardiologie over hartziekten en wat u moet doen om hartziekten te behandelen en te voorkomen.
www.hartwijzer.nl
Voor meer informatie over rijbevoegdheid kunt u contact opnemen met:
Centraal Bureau Rijvaardigheidsbewijzen (CBR) Regio Oost
Hazenkamp 10
Postbus 4046
6803 EA Arnhem
0900 0210, algemeen nummer
www.cbr.nl
Contact
Heeft u nog vragen, dan kunt u bellen met de locatie waar u onder behandeling bent:
Isala Hartcentrum
088 6242 3 74 (bereikbaar van maandag tot en met vrijdag van 8.30 tot 17.00 uur)
Na 17.00 uur en in het weekend belt u met de Centrale balie van Isala, via telefoonnummer 088 624 50 00. U wordt doorverbonden met de dienstdoende arts-assistent van de afdeling Cardiologie, of de ICD-technicus.
Kunt u niet komen? Laat het ons snel weten, dan maken wij een nieuwe afspraak.
ICD-implantatie
U krijgt in overleg met uw cardioloog een ICD. Hoe kunt u zich voorbereiden en wat kunt u verwachten tijdens uw verblijf in het ziekenhuis?
Met deze fotoreportage krijgt u een beeld van de voorbereidingen, de ingreep, onze afdeling en de dagelijkse handelingen.

Opname
Uw opnamedatum is onder andere afhankelijk van de planning en de vooronderzoeken. Een week voor de geplande opname krijgt u van ons telefonisch bericht. Ook krijgt u instructies over wat u moet doen met uw medicijnen.

Aanmelden
Op de dag van de implantatie van uw ICD meldt u zich aan bij de Centrale balie in de Centrale hal. De medewerker van de Centrale balie vraagt u plaats te nemen op een van de bankjes in de Centrale hal.

Gastvrouw of - heer

Bloedafname

Shortstay
De gastvrouw of -heer meldt u aan bij de secretaresse van de afdeling Shortstay.

Opnamegesprek
De verpleegkundige gaat met u in gesprek over de opname. Zij vraagt u onder andere een recent medicatieoverzicht van uw apotheek te overhandigen.

Controles
De verpleegkundige meet uw bloeddruk, hartslag en temperatuur.

Physician assistant
De physician assistant bespreekt met u of u de informatie heeft begrepen die u vóór de opname heeft gekregen. Ook bereidt hij u verder voor op de ingreep.

Wachtruimte
U wacht, eventueel samen met een familielid, op de afdeling tot u wordt opgehaald om u klaar te maken voor de ingreep. U krijgt dan onder andere een jasje van het ziekenhuis aan.

Infuus
De verpleegkundige brengt een infuus in uw arm. Via het infuus krijgt u straks antibioticum toegediend. Ook na de ingreep krijgt u nogmaals antibioticum.

Hartkatheterisatiekamer
De verpleegkundige brengt u in uw bed naar de hartkatheterisatiekamer, waar de ingreep plaatsvindt.

Zandzakje
U krijgt gedurende enkele uren een zandzakje op de wond om de kans op een nabloeding te verminderen. Ook inspecteert de verpleegkundige regelmatig uw wond.

Familie
De verpleegkundige belt met uw familie.

Eten en drinken
U krijgt wat te eten en te drinken.

Bezoek physician assistant
U krijgt bezoek van de physician assistant, die u informeert hoe de ingreep is verlopen.

ICD meten
Op de dag na de ingreep meet de technicus uw ICD door.

Pasje
U krijgt een pasje met technische gegevens van uw ICD.

Contact
Als de ingreep zonder complicaties is verlopen, is het gebruikelijk dat u de dag na de ingreep naar huis mag. Na een gesprek met de verpleegkundige ontvangt u een kaartje met informatie en telefoonnummers in welke gevallen u contact op kunt nemen.

Thuismonitoring
Maakt u gebruik van thuismonitoring? Een speciale mobiele telefoon verzendt dagelijks automatisch gegevens over uw hartritme, bloeddruk en gewicht naar het ziekenhuis. De ICD-technicus in het ziekenhuis kan deze gegevens op afstand bekijken.