Eierstokkanker (PID): H2 Eierstokkanker en onderzoek Eierstokkanker (PID): H2 Eierstokkanker en onderzoek
- Isala
- Patiëntenfolders
- 7010-Eierstokkanker (PID): H2 Eierstokkanker en onderzoek
Kanker is een verzamelnaam voor meerdere aandoeningen. Eierstokkanker is er één van. Kanker is een kwaadaardig gezwel.
Kwaadaardig betekent:
- dat een gezwel in de omliggende weefsels groeit en deze beschadigt, waardoor klachten kunnen ontstaan;
- dat het gezwel steeds blijft groeien, waardoor het op de plaats waar het zich bevindt, steeds meer schade aanricht;
- dat het gezwel kan uitzaaien: uit het gezwel kunnen cellen naar andere plaatsen in het lichaam worden vervoerd. Daar kunnen ze uitgroeien tot nieuwe gezwellen (metastasen).
Er zijn goedaardige en kwaadaardige gezwellen (tumoren). Alleen bij kwaadaardige tumoren is er sprake van kanker.
Eierstokkanker
In Nederland wordt per jaar bij ongeveer 1300 vrouwen eierstokkanker (ovariumcarcinoom) vastgesteld. Eierstokkanker is kanker in één of beide eierstokken. Kanker van de eierstokken gaat uit van het weefsel van de eierstok of de eileider. De eierstokken liggen min of meer vrij in de buikholte. Daardoor hebben vrouwen in het begin van de ziekte weinig tot geen klachten. Eierstokkanker wordt dan ook vaak pas in een laat stadium ontdekt.
Verschillende vormen van eierstokkanker
Er zijn verschillende vormen van eierstokkanker. Ze onderscheiden zich door het type weefsel waaruit ze zijn ontstaan. Globaal zijn er drie vormen:
- epitheliale eierstoktumor;
Een tumor die ontstaat uit de buitenste laag cellen van de eierstok (het epitheel). Deze tumor wordt ook wel aangeduid als adenocarcinoom. Dit is de meest voorkomende vorm (tachtig tot negentig procent van de tumoren). - gonadale tumor;
Een tumor die ontstaat uit de laag weefsel waarin de eicellen liggen. - kiemceltumor;
Een tumor die ontstaat uit de kiemcellen. Kiemceltumor komt vooral voor bij jonge meisjes en veel minder bij volwassen vrouwen.
Epitheliale borderline-tumoren
Van alle epitheliale eierstoktumoren is ongeveer 15 procent een grensgeval tussen een goedaardige en een kwaadaardige tumor. Dit heet een borderlinetumor. Vrouwen met een borderlinetumor krijgen een andere behandeling dan vrouwen met een kwaadaardige epitheliale tumor. Een borderline tumor van het ovarium is geen voorstadium van eierstokkanker.
Risicofactoren van eierstokkanker
De oorzaak van eierstokkanker is niet bekend. Wel is bekend dat eierstokkanker vaker voorkomt bij vrouwen die geen of weinig kinderen hebben gekregen. Eierstokkanker kan op alle leeftijden voorkomen, maar ontstaat meestal tussen de 55 en 80 jaar.
Er zijn aanwijzingen dat het risico op eierstokkanker vermindert door:
- een groot aantal zwangerschappen;
- het geven van borstvoeding;
- het gebruik van de anticonceptiepil.
Kanker is niet besmettelijk. Ook eierstokkanker niet. Ook door geslachtsgemeenschap is geen besmetting mogelijk.
Erfelijkheid en eierstokkanker
Ongeveer 10 procent van de vrouwen met eierstokkanker heeft de ziekte gekregen door een erfelijke aanleg. Er zijn meerdere vormen van eierstokkanker die door erfelijkheid kunnen ontstaan. De 2 meest voorkomende zijn:
- een combinatie van erfelijke eierstokkanker met erfelijke borstkanker (BRCA gen);
- het Lynch-syndroom waarbij eierstokkanker kan samengaan met onder andere darmkanker.
Meer informatie over deze vormen van eierstokkanker vindt u online op:
- www.kanker.nl (erfelijke aanleg van borst- en eierstokkanker)
- www.kanker.nl(Lynch syndroom)
- www.kankerindefamilie.nl
De aanleg om eierstok- en eileiderkanker te krijgen kan erfelijk zijn. U erft deze aanleg van een van uw ouders. Een afwijking in een gen wordt ook wel een mutatie genoemd. Een erfelijke aanleg betekent niet dat u deze vorm van kanker gaat krijgen. Het betekent dat u een hogere kans hebt om deze soort kanker te krijgen.
Eierstokkanker is een vrij zeldzame ziekte. Iedere vrouw met eierstokkanker komt in aanmerking voor erfelijkheidsonderzoek. De arts onderzoekt eerst de tumor om te zien of er sprake kan zijn van erfelijke eierstokkanker. Als dit zo is, verwijst de arts u naar een klinisch geneticus voor DNA-onderzoek. Vindt de arts een afwijking in het DNA, dan is het erfelijke eierstokkanker. Vindt de arts geen erfelijke aanleg, dan kan het om een andere vorm van eierstokkanker gaan. Zoals:
- een familiaire vorm van eierstokkanker;
De ziekte komt dan wel vaker voor in de familie, maar is er is geen erfelijke genverandering gevonden die het risico op eierstokkanker vergroot. Het kan zijn dat de ziekte vaker voorkomt in de familie door gewoonten die de familieleden hebben of lichamelijke eigenschappen die overeenkomen. - het gaat niet om een erfelijke vorm.
Uitzaaiingen bij eierstokkanker
Kanker kan uitzaaien. Een ander woord voor uitzaaiingen is metastasen.
In een vroeg stadium beperkt eierstokkanker zich tot één of beide eierstokken. Breidt de tumor zich uit buiten de eierstokken, dan gebeurt dit vooral in de buikholte. De buikholte en de buikorganen zijn bekleed met het buikvlies. Daarop kunnen uitzaaiingen ontstaan. Deze kunnen zich daar uitbreiden.
Ook kunnen kankercellen zich verspreiden via het lymfestelsel. Zo ontstaan uitzaaiingen in de lymfeklieren. Dit zijn vooral de lymfeklieren in het bekken en achter in de buikholte. Vanuit die lymfeklieren kan de tumor uitzaaien naar andere organen. Dit heten metastasen. Metastasen in de lever en milt komen regelmatig voor.
Krijgt u (later) ergens anders een tumor, bijvoorbeeld in de lymfeklieren? Dan zijn dit bijna altijd kankercellen uit de eierstok. U heeft dan geen lymfeklierkanker, maar uitzaaiingen van eierstokkanker.
Vrouwelijke geslachtsorganen
De vrouwelijke geslachtsorganen bestaan uit uitwendige en inwendige geslachtsorganen. Een andere naam voor de uitwendige geslachtsorganen is vulva. Het gebied tussen de ingang van de vagina en de anus wordt perineum genoemd.
De uitwendige geslachtsorganen zijn:
- kleine en grote schaamlippen;
- clitoris;
- ingang van de vagina;
- gebied tussen de ingang van de vagina en de anus: het perineum.
De inwendige geslachtsorganen bestaan uit:
- de vagina (schede);
- de baarmoeder;
- de eierstokken;
- de eileiders.
De inwendige organen zitten in het onderste deel van de buikholte: het kleine bekken. Steunweefsel zorgt ervoor dat zij op hun plaats blijven.
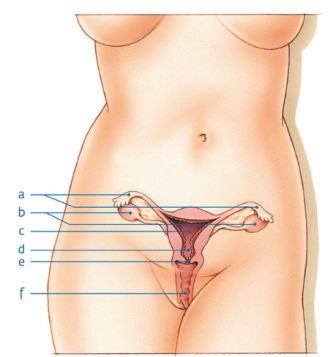
a. eileiders
b. eierstokken
c. baarmoederlichaam
d. baarmoederhals
e. baarmoedermond
f. vagina (schede)
Eierstokken
De eierstokken zijn kleine ovale organen. Ze zijn 4 à 5 centimeter lang en 2 à 3 centimeter breed bij vrouwen in de geslachtsrijpe periode. Na de overgang (menopauze) worden ze kleiner. Een ander woord voor eierstokken is ovaria. Aan allebei de kanten van de baarmoeder liggen de eierstokken en de eileiders. De eileiders verbinden de eierstokken en de baarmoeder.
Organen die dicht bij de eierstokken liggen zijn:
- blaas;
- darmen;
- urineleiders: zij voeren de urine van de nieren naar de blaas.
Onderzoek en diagnose
De huisarts heeft u doorverwezen naar de gynaecoloog. Dit is een arts die gespecialiseerd is in ziekten van de vrouwelijke geslachtsorganen. De gynaecoloog onderzoekt u uitgebreider.
Dit kunnen de volgende onderzoeken zijn:
- lichamelijk onderzoek;
- gynaecologisch onderzoek (vaginale echografie);
- bloedonderzoek.
Vermoedt de arts dat u eierstokkanker heeft, dan is vaak verder onderzoek nodig. Met onderstaande onderzoeken stelt de arts vast hoever de tumor zich heeft uitgebreid en of er uitzaaiingen zijn. Zo kan hij bepalen welke behandeling het meest geschikt is.
U kunt de volgende onderzoeken krijgen:
- CT-scan (Computer Tomografie);
Met een CT-scan kunnen organen en weefsels gedetailleerd in beeld worden gebracht. De arts gebruikt röntgenstraling en computertechniek. Bij een CT-scan spuit de arts contrastvloeistof in een bloedvat in uw arm. U drinkt ook een contrastmiddel genaamd Telebrix. De onderzoeken zijn meestal niet pijnlijk. Het onderzoek krijgt u op de afdeling Radiologie. - Ascitespunctie;
Eierstokkanker kan gepaard gaan met een abnormale hoeveelheid vocht in de buikholte (ascites). Dit wordt veroorzaakt door een verhoogde aanmaak van vocht en doordat kankercellen de afvoerwegen voor dit vocht kunnen verstoppen. Door ascites kan uw buik opzetten en zwaar gaan aanvoelen. Ook kunnen pijnklachten ontstaan. Bij een ascitespunctie wordt vocht uit de buikholte weggenomen. Dit vocht kan onder de microscoop worden onderzocht op aanwezigheid van kankercellen. De hoeveelheid ascites kan variëren van een geringe hoeveelheid tot enkele liters. De gynaecoloog kan het overtollige vocht laten afvloeien, waardoor het probleem tijdelijk vermindert. Deze ingreep noemt men een ascitesdrainage. - Biopt omentum: u krijgt een biopt omentum om de diagnose te bevestigen.
