Heupprothese Heupprothese
- Isala
- Patiëntenfolders
- 5454-Heupprothese
U krijgt binnenkort een operatie waarbij uw heup wordt vervangen door een heupprothese. In deze folder leest u meer over de voorbereiding op de operatie, het verblijf in het ziekenhuis en de revalidatieperiode.
Mocht u na het lezen van deze informatie nog vragen of opmerkingen hebben, dan staan wij natuurlijk graag voor u klaar. Wij wensen u een prettig verblijf en een spoedig herstel toe.
Landelijke registratie
Uw operatiegegevens worden geregistreerd in de Landelijke Registratie Orthopedische Implantaten. Als u hier bezwaar tegen heeft, kunt u dit kenbaar maken aan uw behandelend arts.
Heupprothese
Heupgewricht
Het heupgewricht is een kogelgewricht. Bij het lopen en bewegen draait de kop van het dijbeen soepel rond in de kom van het bekken. Dit komt doordat er op de kop en in de kom een laagje kraakbeen zit. Het geheel wordt omgeven door spieren en gewrichtskapsel. 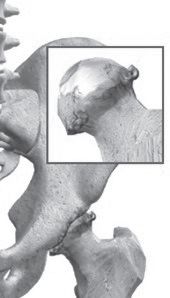 Afbeelding 1. Heup met artrose
Afbeelding 1. Heup met artrose
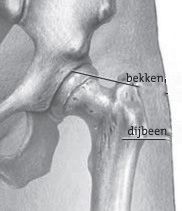
Afbeelding 2. Heup zonder artrose
Slijtage
Kraakbeen is een glad en verend weefsel. Bij het ouder worden vermindert de kwaliteit van het kraakbeen, de zogenaamde artrose. Doordat de gewrichtsvlakken niet meer soepel langs elkaar kunnen glijden, wordt het bewegen steeds moeilijker en pijnlijker. Er is vaak sprake van ‘startpijn’ (stijfheid bij het opstaan) en pijn bij het bewegen. Vooral bij het lopen ondervindt u pijn in de lies, in de bilstreek, in de rug of de knie. Als de slijtage zich voortzet, nemen de klachten toe.
Medicijnen en fysiotherapie helpen dan vaak niet voldoende meer. Als de klachten u te sterk in uw beweeglijkheid beperken en de pijn te erg wordt, komt u in aanmerking voor een totale-heupprothese. Als u instemt met het voorstel tot plaatsing van een nieuwe heup, gaat u een ‘behandelingsovereenkomst’ aan met uw orthopedisch chirurg.
Prothese
Als u een heupprothese krijgt, dan houdt dat in dat zowel de kop als de kom van het heupgewricht worden vervangen. De prothese bestaat uit twee delen:
- een kommetje van kunststof (of een combinatie van metaal en kunststof);
- een doorgaans keramische kop en steel van metaal (de steel wordt in de schacht van het dijbeen aangebracht).
De kop past precies in het kommetje en samen vormen ze een nieuw, glad gewricht.
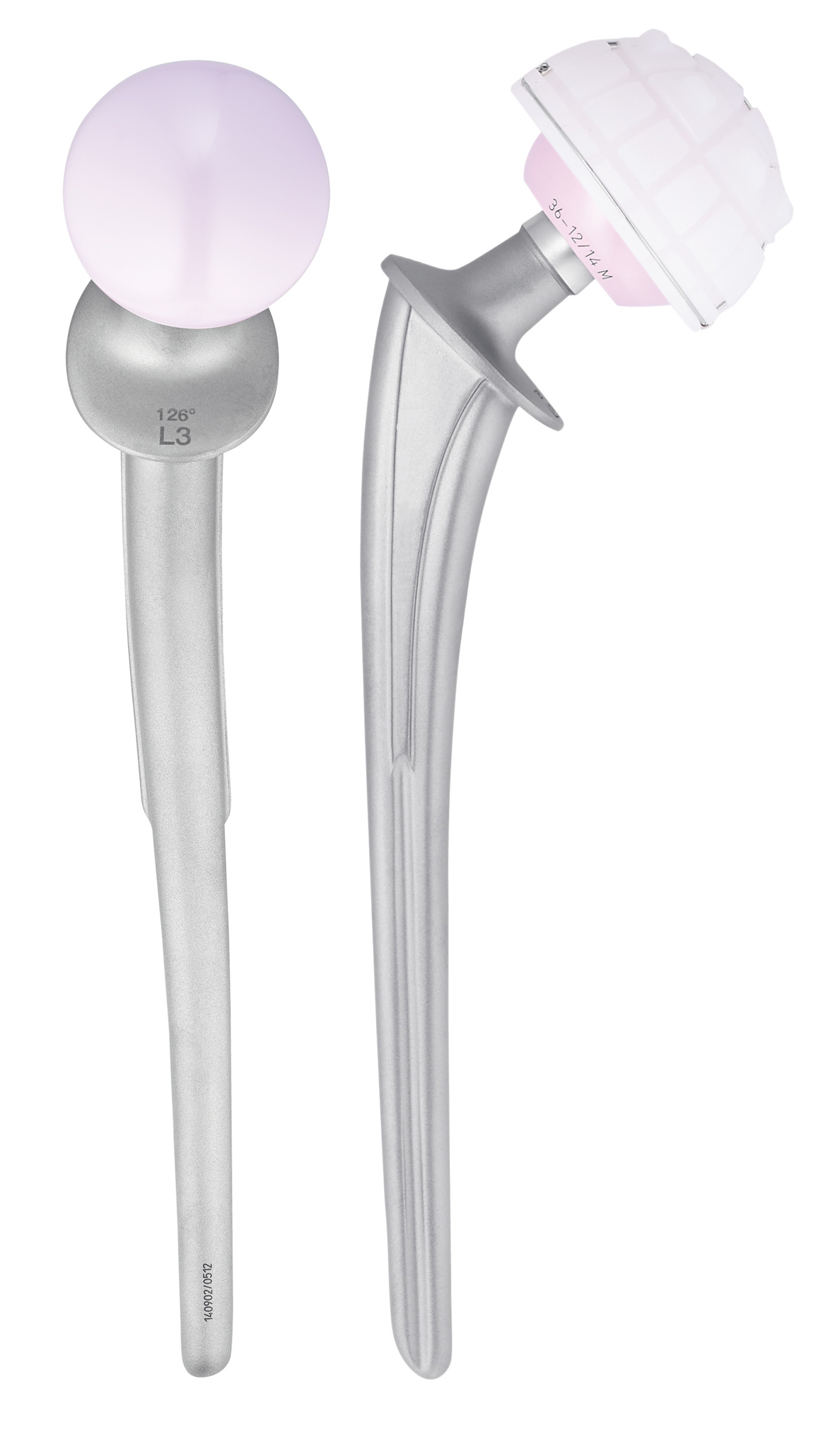
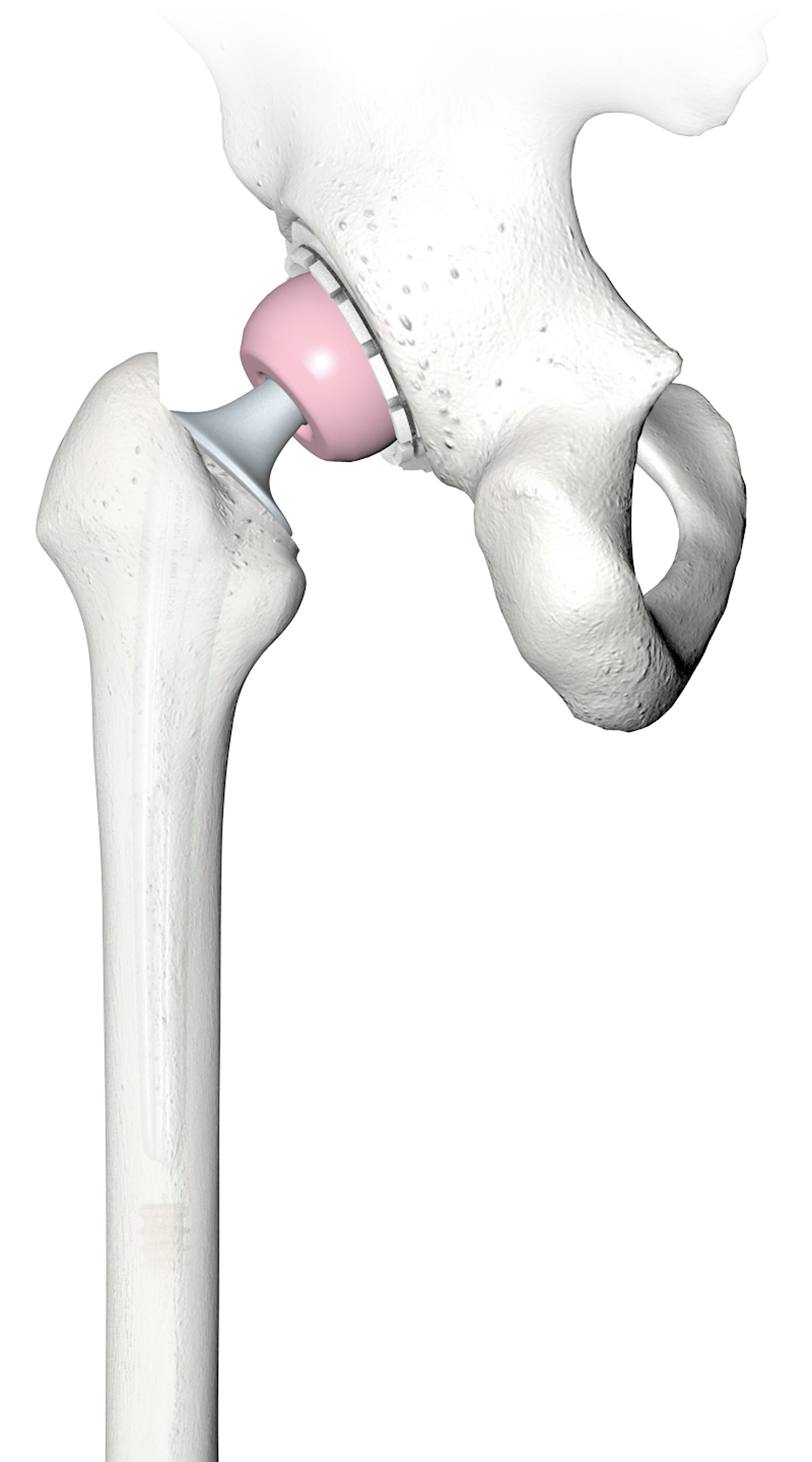

Er zijn twee soorten heupprothesen: een gecementeerde of ongecementeerde heupprothese. Het belangrijkste verschil zit in de manier van vastzetten:
- bij een gecementeerde heup wordt de heup direct met cement (een soort twee componenten lijm) vastgezet;
- de ongecementeerde heup zit klemvast en moet vastgroeien aan het bot.
De orthopeed bepaalt in overleg met u of u een gecementeerde heup of ongecementeerde heup krijgt. Bekijk hieronder voorlichtingsfilms over het plaatsen van een heupprothese.
Voorlichtingsfilm: plaatsen van een gecementeerde heupprothese
Voorlichtingsfilm: plaatsen van een ongecementeerde heupprothese
Resultaten
- Het nieuwe gewricht is een kunstgewricht en daardoor kwetsbaarder. Zware lichamelijke inspanning, sport en andere activiteiten met hoge impactkrachten kunnen de levensduur van het nieuwe gewricht verkorten. Overleg daarom met uw orthopedisch chirurg welke sporten en werkzaamheden u kunt beoefenen. Lopen, zwemmen en fietsen zijn in ieder geval goed voor de spieren rondom het gewricht.
- Het kan zijn dat de heupprothese niet uw hele leven meegaat. De heupprothese kan dan los gaan zitten. Gemiddeld gebeurt dit na tien tot vijftien jaar bij ongeveer 10 procent van de mensen die een nieuwe heup hebben gekregen. U krijgt dan weer pijn.
- Ook komt materiaalslijtage voor. Hierdoor kan één van de prothese-delen los gaan zitten. Vanwege de loslating van (een deel van) de heupprothese moet u regelmatig worden gecontroleerd, onder andere door het maken van röntgenfoto van de heup.Vaak is dit een reden voor een nieuwe operatie om het defecte deel van de prothese te vervangen.
- Als drager van een prothese blijft u de kans houden op ontstekingen, ook in de toekomst. Licht uw tandarts, huisarts of specialist van tevoren in als er een behandeling, operatie of inwendige ingrepen verricht moeten worden. Mogelijk moet u bij deze ingrepen beschermd worden met antibiotica om zo het gevaar van ontstekingen te vermijden.
Problemen na een operatie
De vervanging van de heup is een operatie die vaak wordt uitgevoerd en die vrijwel altijd succesvol verloopt. Toch is er een aantal zaken waarmee u van tevoren rekening moet houden:
- Ontsteking van de heupprothese: als er een ontsteking ontstaat, kan dat een risico voor de nieuwe prothese betekenen. Als gevolg van een ontsteking kan de prothese los gaan zitten. Wanneer u geopereerd wordt krijgt u een checklist waarop verschillende maatregelen staan die kunnen helpen het risico op een ontsteking te verminderen.
- Ontsteking aan de urineweg: deze kan ontstaan als u na de operatie een blaaskatheter heeft gehad.
- Luxatie van de heup: de kop van de heupprothese kan uit de kom schieten (dit wordt luxatie genoemd). De kans hierop is het grootst de eerste drie maanden na de operatie. Meestal is de heup weer gemakkelijk in de kom terug te brengen.
- Na de operatie kan het geopereerde been soms wat langer zijn dan het andere. In een klein aantal gevallen is verhoging van de schoen noodzakelijk. Doorgaans wordt dit pas zes weken tot drie maanden na de operatie definitief vastgesteld.
- Wondlekkage: de wond kan nog enige tijd een beetje blijven lekken en het geopereerde been kan ook een aantal maanden dikker zijn dan normaal. Eventueel kunt u hiervoor een elastische kous aantrekken.
- Decubitus: als gevolg van het liggen op bed kunt u doorligplekken krijgen, vooral op stuit en hielen.
- Trombose: om te voorkomen dat een bloedvat plotseling kan afsluiten, zult u de eerste vier weken na de operatie bloedverdunnende medicijnen (inspuiten via injecties) moeten gebruiken.
- Zenuwbeschadiging: zeer zelden komt het voor dat tijdens de operatie een zenuw wordt beschadigd. Dit kan tot gevolg hebben dat u met uw voet niet de normale loopbeweging kunt maken (klapvoet).
- Loslating van de prothese: dit kan het gevolg zijn van overbelasting of ouderdom van de prothese.
Voor de opname
Wie doet wat?
Het is niet vanzelfsprekend dat u ook door uw behandeld arts wordt geopereerd. Op het moment dat u geïnformeerd wordt over de exacte datum van de operatie, is meestal ook bekend welke medisch specialist de operatie zal verrichten.
Binnen de maatschap Orthopedie werken meerdere orthopeden. Bovendien werken er binnen de maatschap artsen in opleiding tot orthopeed. Zij volgen de opleiding tot orthopeed of tot sportarts. Ten slotte beschikt de maatschap over een aantal co-assistenten (artsen in opleiding), physician assistants (PA'ers) en verpleegkundig specialisten. Samen met de verpleegkundig consulenten orthopedie vervullen zij een ondersteunende functie binnen de maatschap.
Een orthopeed of een orthopeed in opleiding verricht de operatie. Als u door een orthopeed in opleiding wordt geopereerd, gebeurt dit altijd onder supervisie (eindverantwoordelijkheid) van de orthopeed, waardoor de kwaliteit gewaarborgd is.
Wetenschappelijk onderzoek
Binnen Isala en de afdeling Orthopedie is veel aandacht voor wetenschappelijk onderzoek. Daarom kan het voorkomen dat de onderzoekmedewerker van de afdeling Orthopedie u vraagt hier aan deel te nemen. Het doen van wetenschappelijk onderzoek is noodzakelijk om het niveau van de zorg hoog te houden en daar waar mogelijk te verbeteren. Alle onderzoeken vinden plaats met goedkeuring van de artsen van de afdeling Orthopedie en over het algemeen een medisch ethische toetsingscommissie.
Vragenlijst
De afdeling Orthopedie meet door middel van vragenlijsten de kwaliteit van de geleverde zorg. Wanneer u geïndiceerd bent voor een protheseplaatsing krijgt u voor de operatie een uitgebreide vragenlijst. Enkele maanden en een jaar na de ingreep worden dezelfde vragenlijsten afgenomen. We kunnen dan aan de hand van de uitkomsten zien in hoeverre de behandeling heeft bijgedragen in het verhelpen van de klacht.
Landelijk worden de uitkomsten vanuit de beroepsverening geïnventariseerd en gebruikt om de zorg te verbeteren. Uw eigen uitkomsten kunnen door de fysiotherapeut gebruikt worden om uw revalidatietraject te optimaliseren.
Preoperatief onderzoek
Voor de operatie heeft u een afspraak op de afdeling Preoperatief onderzoek. Om u goed voor te bereiden op de operatie vult u een vragenlijst in en heeft u een gesprek met de apothekersassistente (als u medicijnen gebruikt), de anesthesioloog en de verpleegkundige. U spreekt hen alle drie apart. De anesthesioloog geeft u uitleg over de vorm van anesthesie die tijdens de operatie gebruikt wordt. Ook krijgt u uitleg over de pijnbestrijding. De totale afspraak duurt ongeveer een uur.
Dit preoperatief onderzoek is noodzakelijk om te bepalen of uw lichamelijke conditie de geplande operatie toelaat. Ook zal de anesthesioloog proberen uw lichamelijke conditie te optimaliseren om zodoende de kans op complicaties rond de operatie te verkleinen.
De secretaresse van uw behandelend arts bespreekt met u hoe de afspraak op de polikliniek Preoperatief onderzoek gemaakt kan worden.
Voorbereiding thuis
Om de ingreep en revalidatie zo voorspoedig mogelijk te laten verlopen is een goede voorbereiding thuis erg belangrijk. Al vóór de opname kunt u een aantal zaken regelen:
- Een heupprothese is gevoelig voor ontstekingen. Als u zich grieperig voelt, koorts, een ontsteking (bijvoorbeeld een blaasontsteking, longontsteking), of wondje (bijvoorbeeld een ingegroeide teennagel) heeft in de week voor uw opname, neemt u dan direct contact op met de polikliniek Orthopedie. Wij beoordelen of uw geplande operatie door kan gaan om (ernstige) complicaties te voorkomen.
- Het gebruik van bloedverdunnende medicijnen moet (soms) enkele dagen vóór de operatie gestopt worden. Dit bespreekt het Trombose Expertise Centrum (TEC) met u of de anesthesioloog tijdens het preoperatief onderzoek.
- Soms is het noodzakelijk uw gewicht te verminderen, omdat overgewicht een extra belasting voor de nieuwe heup vormt.
- Zorg dat u in een goede conditie bent door goed te eten en drinken.
- Zorg dat u vanaf vijf dagen voor de operatie dagelijks goed gewassen bent met zeep. Besteed bij het wassen speciale aandacht aan plooigebieden zoals oksels, liezen en huidplooien in de regio dichtbij het operatiegebied. Er bestaan ook speciale desinfecterende shampoos met hibiscrub.
Download de app
Met de Patient Journey app vindt u op het juiste moment de juiste informatie over uw behandeling, afspraken en nazorgtraject. De app kunt u gratis downloaden in de App Store of via Google Play. Volg de stappen:
- Download de ‘Patient Journey’ app.
- Open de app, kies ‘Isala’
- Selecteer uw behandeling en voer (als dit bekend is) uw operatiedatum in.
- Klik op ‘Start’ en alle informatie over uw behandeling verschijnt in de app.
Meenemen
Wanneer u voor opname naar het ziekenhuis komt, neemt u naast de gebruikelijk zaken zoals goed zittende kleding, schoon nachtgoed en toiletartikelen, ook mee:
- De medicijnen in laatste originele verpakking die u thuis gebruikt, omdat op de afdeling niet alle medicijnen aanwezig zijn en ook niet gelijk door de apotheek geleverd kunnen worden.
- Goed ingelopen, ruime schoenen (bij voorkeur schoenen met veters) om overdag te dragen; deze schoenen moeten vast aan de voet zitten en een brede, platte zool hebben (dus alleen slippers zijn ongeschikt).
- Een loophulpmiddel (kruk of rollator als u deze nu al gebruikt) .
- Eventueel een ‘helping hand’, of een lange schoenlepel (thuiszorgwinkel).
Dag van opname en operatie
Uw opname vindt plaats op de dag van de operatie. Als u als eerste wordt geopereerd, wordt u ’s morgens vroeg opgenomen. De eerste patiënt wordt rond 8.00 uur op de operatiekamer verwacht. Soms komt het voor om bepaalde redenen dat u de avond voor de operatie wordt opgenomen.
Om infecties te voorkomen, is het belangrijk dat u zich 5 dagen vóór de operatie, dagelijks, goed wast / doucht met zeep. En dat u twee weken vóór de operatie stopt met ontharen van het operatiegebied.
De afdeling
Een opname is vaak een ingrijpende gebeurtenis. Een goede voorbereiding is daarom belangrijk. Om u wegwijs te maken op de afdeling hebben wij hieronder een aantal zaken voor u op een rijtje gezet. U wordt opgenomen op afdeling Orthopedie/Traumatologie. Hier liggen patiënten die aan de knie, rug of heup worden geopereerd, of die een ongeval hebben gehad. Een verpleegkundige ontvangt u op de afdeling en laat u de afdeling zien.
Met wie kunt u te maken krijgen?
U krijgt vooral te maken met verpleegkundigen, leerling-verpleegkundigen en stagiaires. Het is onze doelstelling om, binnen de mogelijkheden, kwalitatief hoogstaande zorg te bieden. Hierbij proberen wij rekening te houden met uw wensen en behoeften.
De zaalarts komt in principe iedere ochtend bij de patiënten op de afdeling langs (visite lopen). De zaalartsen verzorgen een vast aantal kamers/zalen op de afdeling. Zij zijn altijd op de hoogte hoe uw ingreep is verlopen. U kunt bij hen dan ook altijd terecht met uw (medische) vragen. De orthopeed die uw operatie heeft uitgevoerd, bezoekt u doorgaans na de operatie, maar helaas lukt dit niet in alle gevallen. Als u dit wenst kan de verpleegkundige de orthopeed benaderen.
De afdelingskeuken
Op de afdeling Orthopedie/Traumatologie is een groot deel van de dag een service-assistente aanwezig. Rond 7.30 uur wordt het ontbijt geserveerd. Ze komt bij uw bed met een buffetkar zodat u zelf uw broodmaaltijd kunt samenstellen. De tweede broodmaaltijd wordt rond het middaguur geserveerd en de warme maaltijd rond 17.30 uur.
Tussendoor komt de service-assistente enkele keren langs met drinken. Ook is het mogelijk dat u zelf drinken meeneemt. Dit kunt u bewaren in de patiëntenkoelkast die in het keukentje staat. Let hier wel goed op de instructies, want geopende producten zijn beperkt houdbaar. U kunt altijd een verpleegkundige of familie vragen om iets uit de koelkast te halen.
Brancardier
In Isala wordt alle transportwerkzaamheden uitgevoerd door brancardiers. De brancardier brengt u, eventueel samen met de verpleegkundige, naar de afdeling waar u wordt verwacht zoals de röntgenafdeling of operatiekamer.
Persoonlijke gegevens
In ons ziekenhuis zijn afspraken gemaakt om te garanderen dat er vertrouwelijk en zorgvuldig met uw persoonlijke gegevens wordt omgegaan. In principe bent ú degene die bepaalt wie uw gegevens mag inkijken en aan wie wij informatie mogen verstrekken. U kunt aangeven wie u toegang wilt geven; vaak is het praktisch om een eerste contactpersoon inzage te geven.
Er wordt gewerkt met een elektronisch patientendossier. U kunt uw patiëntendossier inkijken als u dat wilt. Eventuele vragen kunt u aan uw behandelaar stellen. Dagelijks schrijft een verpleegkundige een dagrapport over de bijzonderheden van de dag.
Rond de operatie
Laatste voorbereidingen
- Bloedonderzoek: vindt alleen plaats als de anesthesist dit heeft afgesproken bij de controle op de polikliniek Preoperatief onderzoek. Hierover wordt u geïnformeerd.
- U meldt zich op de verpleegafdeling waar we uw gegevens kort doornemen en eventuele vragen kunnen beantwoorden.
- Er wordt een afspraak gemaakt met uw contactpersoon over het contact na de operatie. Uw contactpersoon wordt na de operatie gebeld zodra de operatie achter de rug is en als u terug bent op de verpleegafdeling. Uw contactpersoon mag dan komen kijken hoe het met u gaat.
- Het meten van de bloeddruk en het opnemen van de pols, de temperatuur en de hoeveelheid zuurstof in het bloed (saturatie).
- Indien nodig wordt uw heup geschoren op de operatiekamer.
- Als uw bot geschikt is voor transplantatiedoeleinden, kan de arts vragen of u botweefseldonor wil worden. Tijdens de operatie zal een deel van de heup worden verwijderd. Dit botweefsel kan indien nodig voor uzelf of andere patiënten worden gebruikt.
Operatie
- Zodra u aan de beurt bent, krijgt u een operatiejasje aan.
- Uw sieraden moeten af en een eventuele gebitsprothese of plaatje moeten uit.
- Ook is het niet toegestaan om tijdens de operatie nagellak, make-up te dragen of bodylotion/crèmes te gebruiken.
- Als u een ruggenprik krijgt, mag u uw eventuele gebitsprothese in houden.
- Als u hoorapparaten heeft, mag u deze in houden zodat u goed kunt communiceren.
- Soms krijgt u van de anesthesioloog nog extra medicijnen ter voorbereiding op de operatie.
- Afhankelijk van wat er met u is afgesproken, krijgt u narcose of een ruggenprik, eventueel met een roesje waarvan u slaperig wordt.
- U krijgt pijnstilling (waaronder zenuwpijnremmers) waardoor vroege mobilisatie na de ingreep mogelijk is.
- Uw been waaraan de operatie plaatsvindt, wordt kort voor de operatie op de holding (OK) met stift gemarkeerd.
- De operatie duurt ongeveer anderhalf uur. Tijdens de operatie maakt de orthopedisch chirurg aan de zijkant van uw heup een snee van ongeveer 10 - 20 centimeter.
- Bij de operatie verwijdert de orthopeed de heupkop en plaatst hij de prothese.
- Hierna wordt de wond gesloten in verschillende lagen en de huid gesloten met een soort nietjes (agrafen).
Direct na de operatie
Na de operatie gaat u naar de uitslaapkamer (recovery) waar u nauwkeurig in de gaten wordt gehouden. U krijgt dan meestal te maken met het volgende:
- Een infuus in de arm waardoor u vocht krijgt, antibiotica, eventueel medicijnen tegen de pijn of iets tegen de misselijkheid.
- Op de wond zit aquacelverband wat 7 dagen moet blijven zitten, tenzij de wond langs het verband heen lekt. Met dit verband kunt u ook douchen 2 dagen na de operatie.
- Eventueel een slangetje in de neus (zuurstof) om de longfunctie te ondersteunen.
- Als de anesthesioloog daar toestemming voor geeft, komt de verpleegkundige van de afdeling u weer ophalen van de uitslaapkamer en brengt u terug naar de afdeling. Uw contactpersoon wordt op de hoogte gebracht van uw situatie.
- In de uitslaapkamer mag en kan u het geopereerde been al actief bewegen. Ook mag u alweer rechtop zitten.
- Terug op de afdeling, ongeveer twee tot vier uur na de operatie, gaat u samen met de fysiotherapeut bewegen. U mag uw been daarbij volledig belasten.
- Mocht er bij mobilisatie toch enige pijn of misselijkheid optreden? Dan kunt u hiervoor extra medicijnen krijgen.
Medicijnen
- Om het risico van ontstekingen zo klein mogelijk te houden, krijgt u tijdens de operatie en de eerste 24 uur erna antibiotica via het infuus.
- Om de kans op trombose (bloedstolsels) te verkleinen start u na de operatie met bloedverdunnende medicijnen. U krijgt elke dag een spuit in de buik. U leert onder begeleiding van de verpleegkundige hoe u dit moet spuiten. In totaal moet u dit vier weken gebruiken, tenzij anders met u wordt afgesproken.
Na de operatie
De operatiedag noemen wij dag nul.
Dag 0
- 's Morgens wordt u opgenomen door de verpleegkundige.
- Na de operatie gaat u naar de uitslaapkamer en krijgt u hulp met rechtop zitten.
- Zodra u daar aan toe bent, start u met de oefeningen die tijdens de voorlichting uitgelegd zijn.
- Bij terugkomst op de afdeling mag u gelijk eten en drinken. En krijgt u uw eigen kleding weer aan.
- 's Middags, enkele uren na de operatie, oefent u samen met de fysiotherapeut. U begint met oefeningen voor uw heup (buigen en strekken door middel van knie en voet buigen en strekken), en u wordt gestimuleerd op een stoel te zitten. Indien mogelijk beweegt u een paar passen met een passend loophulpmiddel. U mag gelijk op het geopereerde been staan.
- Als u in de ochtend voor de operatie bent geweest, gaat u meestal in de middag voor een controlefoto van de heup.
- Als u in de middag voor de operatie bent geweest, gaat u de volgende dag voor een controlefoto van de heup.
Dag 1 tot en met uw ontslagdag
U krijgt hulp bij de lichamelijke verzorging, zo mogelijk bij de wastafel. Ook wordt op deze dag het ijzergehalte (hemoglobinegehalte) van uw bloed gecontroleerd. Dit kan als gevolg van de operatie gedaald zijn. Meestal herstelt zich dit spontaan, maar in een enkel geval is het soms nodig om een bloedtransfusie te geven. U krijgt twee keer per dag individueel therapie van de fysiotherapeut. Indien nodig leert u traplopen.
Dagelijks bezoekt de arts u. Afhankelijk van uw algehele conditie, de wond en en uw mogelijkheden kunt u vanaf de eerste dag naar huis. Soms kan het nodig zijn dat u een aantal dagen langer blijft.
Ontslag
Ontslagcriteria
Het is de bedoeling dat u na de operatie weer zo snel mogelijk op de been bent (mobiliseert). Dat wil zeggen dat u, als u weer naar huis gaat, in staat bent om:
- zelfstandig in en uit bed te komen;
- zelfstandig te lopen met een hulpmiddel;
- trap te lopen, indien u thuis de slaap- en/ of badkamer boven heeft;
- uzelf (grotendeels) zelfstandig te wassen.
Per patiënt kijken wij per dagdeel of ontslag haalbaar is. Dit kan betekenen dat u de dag na de operatie al met ontslag kunt.
Ontslagdag
- Als de arts en fysiotherapeut akkoord geven voor ontslag, zetten wij uw ontslag in gang. Het ontslag vindt meestal plaats vanaf de eerste dag na de operatie.
- Laat degene die u ophaalt een rolstoel van beneden meenemen zodat u hiermee naar de auto toe kan. Verder neemt een verpleegkundige met u de ontslagpapieren door waarna u deze mee krijgt.
- De medicijnen die u thuis moet door gebruiken kunt u ophalen bij de ziekenhuisapotheek op de begane grond tenzij u anders aangeeft.
Nazorg
- U zult de eerste tijd nog wel hulp nodig hebben met het wassen van de voeten en eventueel het aantrekken van de sokken en schoenen. Daarnaast is het wenselijk dat u hulp heeft bij het boodschappen doen en bij het huishouden. Het is aan te raden om iemand uit de naaste omgeving te vragen om u te begeleiden.
- Voor wondverzorging of hulp bij het wassen en aankleden kan thuiszorg worden aangevraagd. Het is verstandig om voor uw opname zelf contact op te nemen met de thuiszorgorganisatie van uw keuze. Mocht dit niet mogelijk zijn kan dit geregeld worden door de transferverpleegkundige. Het uitgangspunt is dat u met de benodigde zorg naar huis gaat. Informatie over huishoudelijke hulp kunt u aanvragen bij uw gemeente.
Afspraken
De volgende afspraken worden met u gemaakt:
- U gebruikt thuis tot vier weken na de operatie bloedverdunnende medicijnen (spuiten), tenzij anders met u is afgesproken.
- Twee weken na de operatie wordt u gebeld door de verpleegkundig consulent orthopedie.
- De afdeling Fysiotherapie zorgt voor een overdracht. U moet zelf een afspraak maken bij uw eigen fysiotherapeut.
Wanneer bellen?
Neem contact op met de afdeling Orthopedie als één of meer van de volgende verschijnselen zich voordoen:
- rode, gezwollen, warm aanvoelende huid rondom de wond;
- als de wond meer gaat lekken of na vijf dagen nog lekt;
- koorts of koude rillingen;
- (plotselinge) heftige pijn;
- als u niet meer op het been kunt staan, terwijl dit daarvoor goed mogelijk was.
Doet zich een ontsteking voor in het lichaam na plaatsing van een kunstheup, dan vormt dat voortaan een risico voor de heupprothese. Raadpleeg uw huisarts als u verschijnselen heeft die op een ontsteking wijzen, zoals koorts, longontsteking, griep en dergelijke.
Zwolle en Meppel
Als u de eerste 10 dagen na uw ontslag verpleegkundige vragen heeft, kunt u bellen met de verpleegkundig consulent orthopedie via 088 624 49 14. Zij zijn bereikbaar op maandag tot en met vrijdag van 8.30 tot 9.00 uur en van 13.00 tot 13.30 uur.
Buiten kantooruren en in het weekend kunt u bellen met de verpleegafdeling in Zwolle via 088 624 12 40.
Na de eerste 10 dagen kunt u bellen met uw huisarts of huisartsenpost.
Revalidatie
Patiënten met een indicatie voor een totale heupreconstructie kunnen een intensief behandeltraject volgen bij Fysio+ praktijken in nauwe samenwerking met de afdeling Orthopedie van Isala (OrthoXpert). Doel van deze gezamenlijke aanpak is betere kwaliteit van zorg en sneller herstel. Patiënten kunnen in de hele regio terecht. U vindt meer informatie in de folder OrthoXpert.
Na de operatie ligt bij de revalidatie de nadruk op controle en oefening van de beweeglijkheid van de heup, het versterken van de spieren rond het heupgewricht en het opnieuw aanleren van activiteiten die u in uw dagelijks leven uitvoert. Dit zorgt ervoor dat u zo snel mogelijk weer zelfstandig kan functioneren (dat wil zeggen: lopen, wassen, aankleden en dergelijke). De fysiotherapeut geeft u oefeningen en de ergotherapeut geeft u voorlichting om dit te bereiken. Voor een goede revalidatie is het belangrijk dat u deze instructies van de fysiotherapeut (goed) opvolgt. Ter geheugensteuntje kunt u de folder Fysiotherapie bij een totale-heupprothese nog eens rustig nalezen.
Voeding bij ziekte en herstel
Bij ziekte of in de periode rond een operatie heeft het lichaam meer voedingsstoffen nodig. U heeft het advies gekregen om een energie- en eiwitverrijkt dieet te volgen. Eten kan bij ziekte een groot probleem zijn vanwege verminderde eetlust, misselijkheid en/of vermoeidheid. Terwijl uw lichaam bij ziekte juist meer voedingsstoffen nodig heeft, ontvangt het minder! U loopt het risico om in een slechte voedingstoestand terecht te komen. U kunt hier meer over lezen in de folder Energie- en eiwitverrijkt dieet.
Leefregels
De spieren en het kapsel rondom het heupgewricht hebben zeker zes weken nodig om weer zo sterk te worden dat het nieuwe gewricht bij elke beweging op zijn plaats blijft. In die tijd is het nieuwe gewricht nog kwetsbaar en bestaat er een kans dat de heupkop uit de nieuwe kom raakt (luxatie). Het is belangrijk u te houden aan onderstaande leefregels. Richt uw omgeving zo in dat de kans op vallen beperkt wordt.
Dagelijkse activiteiten
Liggen en slapen
- De eerste twee weken mag u niet op de geopereerde zij liggen vanwege het herstel van de wond.
- Als u op uw zij ligt, moet u een kussen tussen de benen leggen. Ga niet op de zijde liggen waar aan u bent geopereerd.
- Zorg dat uw bed hoog genoeg is (kniehoogte of iets hoger). Ga niet op een te laag bed liggen, dit kan problemen geven bij het opstaan. U kunt het bed wanneer nodig, verhogen met een extra matras of met bedklossen die u kunt lenen bij de thuiszorgwinkel.
Zitten en gaan staan
- Plaats bij het gaan staan en gaan zitten uw beide handen altijd op de stoelleuning, bedrand of geplaatste beugel (ga niet ‘optrekken’ of ’hangen’ aan krukken/rekje/rollator/fontein of iets dergelijks).
- Let er bij het opstaan, het gaan zitten en het voorover buigen op, dat u de beide benen iets uit elkaar beweegt.
- Vóór u gaat staan: goed uw lichaam naar voren schuiven in de stoel.
- Niet op te lage stoel, bank of toilet gaan zitten; de hoogte hiervan moet gelijk zijn aan uw kniehoogte of iets hoger. U kunt een stoel ophogen door een kussen op de zitting te leggen of stoelpoot ophogers te lenen bij de thuiszorgwinkel.
Lopen
- Tijdens de eerste 6 weken loopt u met behulp van 2 krukken.
- Daarna loopt u 6 weken met slechts 1 kruk.
- Na 12 weken mag u uw benen weer volledig belasten.
- Voorkom een mankend of waggelend looppatroon, dit is erg belastend voor uw spieren. Dit treedt vooral op als men moe wordt.
- Enkele malen per dag een klein stukje lopen is dan ook beter dan een grote afstand in één keer.
- Voorkom acute draaibewegingen tijdens het lopen, zoals bij het omdraaien; maak liever kleine stapjes als u omkeert.
- Loop niet te veel, maar blijf wel in beweging. Wissel rust en activiteit goed met elkaar af. Als u pijn heeft, loop dan niet door, maar luister naar uw lichaam en neem rust.
- Richt uw omgeving zo in dat de kans op vallen beperkt wordt, bijvoorbeeld door het verwijderen van losse snoeren en vloerkleedjes.
- Wanneer u eerder met krukken heeft gelopen, weet u dat krukken vaak omvallen als u ze ergens tegenaan zet. Wij adviseren u om een plek te creëren om de krukken in te plaatsen. Zo voorkomt u dat u moet bukken om ze op te rapen. Dit kan bijvoorbeeld een paraplubak zijn.
Bukken
- De eerste keer bukken na de operatie het liefst eerst onder begeleiding van fysiotherapeut. Zo krijgt u de benodigde adviezen in de techniek van het bukken.
- Probeer het bukken zo veel mogelijk te vermijden.
- U kunt gebruik maken van een speciale grijper (helping hand).
- Als u toch iets moet oprapen van de grond, steunt u met de knie van het geopereerde been op de grond. Zo zorgt u voor een steuntje en buigt de heup van het niet-geopereerde been.
- Ook kunt u iets van de grond oprapen door het geopereerde been gestrekt naar achter te plaatsen en dan rustig door u niet-geopereerde been te buigen.
- Raap nooit iets op met gestrekte knieën!
- Vervoeren van spullen:
Hang een katoenen tas met lange hengsels om uw nek of gebruik een schort met grote zakken. Hierin kunt u voorwerpen vervoeren. Dit is veiliger dan in uw hand.
Neem thee of koffie mee in een thermoskan.
Als u een rollator gebruikt bij het lopen, dan kunt u hiermee ook spullen vervoeren.
Persoonlijke verzorging
Wassen en douchen
- De periode na de operatie wordt geadviseerd om zittend te douchen. Ook hierbij is de zithoogte belangrijk (uw eigen kniehoogte). U kunt een douchestoel lenen bij de thuiszorgwinkel maar u kan ook een stevige (tuin)stoel met armleuningen plaatsen in de douche. Geadviseerd wordt om zowel in als buiten de douche een anti-slipmat te plaatsen.
- Voor de veiligheid kunt u een handgreep (laten) plaatsen voor steun.
- Zet alle spullen binnen handbereik.
- Overige hulpmiddelen die u kunt gebruiken: een tenenwasser/-droger en/of een lange badborstel.
Baden
- Wij raden u af om te baden, omdat in en uit bad stappen risicovolle handelingen zijn. Mocht u alleen in bad kunnen douchen, raden wij u aan om u tijdelijk zittend te wassen voor de wastafel.
- Eventueel kunt u een badplank lenen bij de thuiszorgwinkel. Deze kunt u dwars op het bad leggen en is een hulpmiddel om zittend te douchen. Ook hierbij worden antislipmateriaal en beugels geadviseerd.
Aan- en uitkleden
- Begin bij het aankleden met het geopereerde been.
- Begin bij het uitkleden met het niet-geopereerde been.
- Bij het aan- en uitkleden kunt u verschillende hulpmiddelen gebruiken, bijvoorbeeld een kousenaantrekker, een speciale grijper ofwel ‘helping hand’, een lange schoenlepel of elastische veters. Zorg dat u een mogelijkheid heeft om u zittend aan- en uit te kleden.
Toilet
- Opstaan van het toilet is een lastige handeling na de operatie. Wanneer het toilet een goede hoogte heeft (kniehoogte), wordt het voor u gemakkelijker om hiervan op te kunnen staan. U kunt het toilet verhogen door een losse toiletverhoger te lenen bij de thuiszorgwinkel.
- Wij adviseren u om in het toilet handgrepen te plaatsen. Plaats deze niet te ver naar voren, zodat u niet te ver naar voren hoeft te reiken tijdens het opstaan. In sommige gemeenten zijn toiletverhogers met armleuningen te leen, vraag hier specifiek naar bij de thuiszorgwinkel in uw gemeente. Als de afstand naar het toilet groot is, kunt u ‘s nachts gebruik maken van een toiletstoel (te leen bij de thuiszorgwinkel).
Huishouden
Koken
- Wissel het staan en lopen zoveel mogelijk af met zitten tijdens het koken. Doe de voorbereidingen bijvoorbeeld zittend aan tafel en plaats een stoel bij het fornuis zodat u het staan en het zitten kunt afwisselen.
- Bij het zittend werken aan het aanrecht kan het handig zijn om een onderkastje leeg te ruimen, om zo beenruimte te creëren.
- U kunt eventueel kant-en-klaarmaaltijden kopen of een organisatie als Tafeltje Dekje inschakelen.
- Wissel het staan en lopen tijdens het eten voorbereiden, het koken, het afwassen en het afdrogen zo veel mogelijk af met zitten.
De was
- Plaats bij het vullen of legen van de wasmachine en tijdens het ophangen van de was de wasmand op een stoel. zodat u niet hoeft te bukken.
- Gebruik een droogrek, zodat u zittend de was kunt ophangen.
Schoonmaken
- Vermijd zware huishoudelijke activiteiten, zoals stofzuigen, ramen lappen en bedden opmaken. Lichte huishoudelijke taken maakt u gemakkelijker door bijvoorbeeld een stoffer en blik met lange steel te gebruiken.
Boodschappen doen
- Gebruik een rugzak, boodschappenkar of rollator. Let er zowel thuis als in de supermarkt op dat u voorwerpen niet te laag pakt of neerzet. U kunt ook de boodschappen thuis laten bezorgen (bijvoorbeeld door de boodschappenservice van een supermarkt).
Vervoer en sport
Fietsen
- Fietsen wordt de eerste zes weken na de operatie afgeraden, vanwege een groot risico in het verkeer. Tijdens het onverwachts afstappen maakt u snel risicovolle bewegingen. U mag weer fietsen na zes weken, als u voldoende controle heeft over uw been.
- Fietsen op een hometrainer kan wel eerder worden opgestart onder begeleiding van de fysiotherapeut.
- Zet het zadel van de fiets op een zodanige hoogte, dat u de heup niet te ver hoeft te buigen, maar wel met uw voeten goed bij de grond kan komen.
- Begin eerst met kleine stukjes fietsen. De spieren wennen hierdoor geleidelijk aan de belasting.
- Oefen het fietsen, vooral het op- en afstappen, eerst met een fysiotherapeut.
Autorijden
- De eerste zes weken mag u niet zelf autorijden vanwege de verzekering.
- Wanneer u als bijrijder de auto in stapt, zet dan de stoel in de achterste stand en kantel de rugleuning naar achteren. Ga eerst op de autostoel zitten met de benen buiten de auto en draai daarna de benen tegelijk naar binnen. Beweeg hierbij uw bovenlichaam naar achter. Het draaien gaat gemakkelijker als u op een plastic zak of gladde placemat gaat zitten.
Sport
- Fietsen en zwemmen is pas toegestaan als u goed kunt lopen.
- Fietsen en lopen is goed voor de spieren rondom het heupgewricht.
- Springen en hardlopen is niet verstandig.
- Voor het beoefenen van andere sporten is het verstandig vooraf overleg te hebben met uw specialist.
Uitleen/verkoop hulpmiddelen
Voor de mogelijkheden van de uitleen en/of verkoop van de genoemde hulpmiddelen verwijzen we u naar de thuiszorgwinkel in uw gemeente. Informeer ruim op tijd naar de mogelijkheden zodat u goed voorbereid bent op de periode na de operatie.
Na zes tot acht weken
Als er geen bijzonderheden zijn, mag u uw activiteiten uitbreiden. Als de krukken niet meer nodig zijn, kunt u een wandelstok gebruiken voor langere afstanden (langer dan een half uur). Houd de stok dan in de hand aan de niet-geopereerde zijde. Leg de benen wat omhoog als deze na een wandeling gezwollen zijn.
Het kan zijn dat het geopereerde been de eerste maanden na de operatie iets dikker is dan het andere been. U kunt hier een elastieken kous (dauerlastic) voor gebruiken.
Contact
Heeft u nog vragen, dan kunt u bellen met de locatie waar u onder behandeling bent:
Zwolle, Kampen of Heerde
Orthopedie
088 624 56 56 (bereikbaar van maandag tot en met vrijdag van 8.30 tot 17.00 uur)
Verpleegkundig consulenten orthopedie
088 624 49 14
Meppel of Steenwijk
Orthopedie
088 624 96 56 (bereikbaar van maandag tot en met vrijdag van 8.30 tot 17.00 uur)
Meestgestelde vragen bij een heupprothese
Is het normaal dat mijn geopereerde been veel dikker is dan mijn andere been?
Ja, door de operatie is uw bloedsomloop tijdelijk verstoord. Dit uit zich in vochtophoping in uw been. Dit openbaart zich een paar dagen na de operatie en kan enkele weken tot maanden duren. U kunt dit verminderen door regelmatig (dat wil zeggen: over de dag verdeeld) uw benen hoog leggen. Ook door uw oefeningen goed te doen stimuleert u de bloedsomloop. Soms is het prettig om tijdelijk een elastieken kous (dauerlastic) te dragen. Een dauerlastic kous wordt alleen overdag gedragen, voor de nacht moet deze uit.
Hoe lang moet ik bloedverdunnende medicijnen inspuiten?
Gedurende vier weken, geteld vanaf de operatiedag, tenzij anders met u is afgesproken (zie ook de vraag hieronder).
Wanneer mag ik weer mijn eigen bloedverdunnende medicijnen gebruiken?
Voor het herstarten van uw eigen bloedverdunnende medicijnen geldt het volgende:
- Gebruikte u vóór de opname acetylsalicylzuur en is op advies van de anesthesist gestopt voor opname, dan herstart u hiermee bij ontslag (of eerder als de arts dit heeft aangegeven). U gebruikt dan tijdelijk zowel acetylsalicylzuur als de bloedverdunnende spuiten.
- Gebruikte u vóór de opname andere bloedverdunners, dan herstart u hiermee enkele dagen na de operatie in opdracht van de arts. De trombosedienst geeft aan wanneer u met de bloedverdunnende spuiten mag stoppen (dit is zodra u weer goed bent ingesteld op uw eigen bloedverdunners).
Wanneer mag ik weer gaan fietsen en autorijden?
- Geadviseerd wordt om de eerste zes weken niet te fietsen in het verkeer. U mag weer gaan fietsen na zes weken, als u voldoende controle heeft over uw been. Als u eerder wilt fietsen, doe dit altijd in overleg met de arts en maak dan gebruik van een damesfiets vanwege de lage instap.
- Vraag uw behandelend arts wanneer u weer veilig kunt autorijden. Meestal zal dit ongeveer na zes weken zijn, als u weer voldoende controle en kracht heeft over uw geopereerde been.
- Raadpleeg ook de polisvoorwaarden van uw verzekeringsmaatschappij.
Wanneer mogen de hechtingen eruit?
De hechtingen mogen er twee weken na de operatie uit. U kunt hiervoor zelf een afspraak maken bij de huisarts.
Wanneer mag ik weer gaan douchen?
Vanaf de tweede dag na de operatie mag u weer douchen mits de wond minimaal lekt en is afgedekt met een waterafstotende pleister/aquacelverband.
Hoe lang moet ik op de rug slapen?
- De eerste twee weken mag u niet op de geopereerde zij liggen vanwege het herstel van de wond. Als u op uw zij ligt, moet u een kussen tussen de benen leggen.
- Zorg dat uw bed hoog genoeg is (kniehoogte of iets hoger).Ga niet op een te laag bed liggen, dit kan problemen geven bij het opstaan. U kunt het bed wanneer nodig, verhogen met een extra matras of met bedklossen die u kunt lenen bij de thuiszorgwinkel.
Bij een vervanging van de totale heup (steel en/of cup) moet u een verdubbeling van deze tijdsduur aanhouden.
Wanneer mag ik stoppen met de pijnstillers?
Als de pijn minder wordt mag u, zoals besproken tijdens het ontslaggesprek, afbouwen met de pijnstillers volgens het afbouwschema dat u heeft meegekregen bij de algemene ontslaginformatie. Over pijnbestrijding is meer informatie beschikbaar. U vindt deze informatie in de folder Pijnbestrijding en pijnregistratie.